إصابة دماغية رضية
| إصابة دماغية رضية Traumatic brain injury | |
|---|---|
![تصوير بالأشعة المقطعية لرضة دماغية يظهر نزفا داخل القحف وورم دموي تحت الجافية وكسر الجمجمة[1]](http://upload.wikimedia.org/wikipedia/commons/thumb/8/89/Brain_trauma_CT.jpg/250px-Brain_trauma_CT.jpg) | |
| معلومات عامة | |
| الاختصاص | جراحة عصبية |
| من أنواع | صدمة الدماغ |
| التاريخ | |
| وصفها المصدر | معجم التخاطب لماير |
| تعديل مصدري - تعديل | |
صدمة إصابات الدماغ الرضية (بالإنجليزية: Traumatic brain injury) (TBI)، المعروف أيضا باسم إصابات داخل الجمجمة، وتحدث عندما تتسبب قوة خارجية في إحداث جرح مؤلم في الدماغ. ويمكن تصنيفها على أساس آلية وشدة اختراق الإصابة للرأس، أو من خلال مظاهر أخرى كما الحال في الرضوض التي قد تصيب مكاناً معيناً أو التي قد تنتشر انتشاراً كبيراً فيه. ولا تنحصر الصدمة على إصابة الرأس بل إنها قد تنطوي على أضرار تصيب هياكل أخرى من الدماغ مثل فروة الرأس والجمجمة. يمكن أن تؤدي الإصابة الدماغية الرضية إلى أعراض جسدية، وإدراكية، واجتماعية، وعاطفية، وسلوكية، ويمكن أن تتراوح النتيجة من الشفاء الكامل إلى العجز الدائم أو الموت.
وتشمل الأسباب السقوط، واصطدام المركبات، والعنف. تحدث الصدمة الدماغية نتيجة للتسارع أو التباطؤ المفاجئ داخل الجمجمة أو عن طريق مزيج معقد من كل من الحركة والتأثير المفاجئ. وبالإضافة إلى الأضرار الناتجة في لحظة الإصابة، قد تؤدي مجموعة مختلفة من الأحداث في الدقائق والأيام التالية للإصابة إلى إصابة ثانوية. وتشمل هذه العمليات تغييرات في تدفق الدم في الدماغ والضغط داخل الجمجمة. وتشمل بعض تقنيات التصوير المستخدمة للتشخيص التصوير المقطعي والتصوير بالرنين المغناطيسي.
وتشمل تدابير الوقاية استخدام التكنولوجيا الواقية في المَرْكبات، مثل أحزمة الأمان وخوذات الرياضة أو الدراجات النارية، فضلا عن الجهود المبذولة بهدف تقليل عدد حالات الاصطدام، مثل برامج التثقيف في مجال السلامة وتنفيذ قوانين المرور. واعتمادًا على الإصابة، يكون العلاج. قد يكون علاجا بسيطا أو قد يشمل تدخلات مثل الأدوية وجراحة الطوارئ أو جراحة في سنوات لاحقة. ويمكن استخدام العلاج الطبيعي، والعلاج الكلامي، والعلاج الوظيفي، والعلاج الترفيهي والعلاج البصري لإعادة التأهيل. وقد يكون من المفيد أيضًا تقديم المشورة والتوظيف المدعوم وخدمات دعم المجتمع المحلي.
وتعد الإصابة الدماغية الرضية سببًا رئيسيًا للوفاة والإعاقة في جميع أنحاء العالم، ولا سيما في الأطفال والشباب. ويتعرض الذكور لإصابات الدماغ أكثر من النساء. شهد القرن العشرين تطورات في التشخيص والعلاج أدت إلى انخفاض معدلات الوفيات وتحسين النتائج.
التصنيف
[عدل]تعرف إصابات الدماغ الرضية بأنها ضرر للدماغ ناجم عن قوة ميكانيكية خارجية، مثل التسارع أو التباطؤ، أو الصدمة، أو الانفجار، أو الاختراق بواسطة قذيفة.[2] وتصاب وظيفة الدماغ بخلل بشكل مؤقت أو دائم، وقد يمكن أو لا يمكن كشف الضرر الهيكلي مع التكنولوجيا الحالية.[3]
إصابة الدماغ الرضية هي واحدة من مجموعتين فرعيتين من إصابات الدماغ المكتسبة (تلف الدماغ الذي يحدث بعد الولادة). والمجموعة الفرعية الأخرى هي إصابات الدماغ غير الرضية، والتي لا تنطوي على قوة ميكانيكية خارجية (وتشمل الأمثلة السكتة الدماغية والعدوى).[4][5] جميع إصابات الدماغ الرضية هي إصابات في الرأس، ولكن المصطلح الأخير قد يشير أيضًا إلى إصابة أجزاء أخرى من الرأس.[6][7][8] ومع ذلك، فإن مصطلحات إصابات الرأس وإصابات الدماغ غالبا ما تستخدم بالتبادل.[9] وبالمثل، تقع إصابات الدماغ تحت تصنيف إصابات الجهاز العصبي المركزي[10] والرضح العصبي.[11] في أبحاث علم النفس العصبي، وبشكل عام يُستخدم مصطلح «إصابات الدماغ الرضية» للإشارة إلى إصابات الدماغ الرضية غير المخترِقة.
وعادة ما تصنف إصابات الدماغ الرضية على أساس شدتها، والصفات التشريحية للإصابة، والآلية (القوى المسببة).[12] ويُقسِّم التصنيف المعتمد على الآلية إصابات الدماغ الرضية إلى إصابة الرأس المغلقة والإصابات المخترِقة.[2] وتحدث الإصابة المغلقة (وتُسمى أيضًا غير المخترقة، أو الكليلة)[6] عندما لا تكون الدماغ مكشوفة.[7] بينما تحدث إصابات الاختراق، أو الإصابة المفتوحة عندما يخرق شيء الجمجمة وينتهك الأم الجافية (الغشاء الخارجي المحيط بالدماغ).[7]
شدة الإصابة
[عدل]| مقياس غلاسكو للغيبوبة | فقدان ذاكرة ما بعد الصدمة | فقدان ذاكرة ما بعد الصدمة | |
|---|---|---|---|
| بسيطة | 13–15 | <1 يوم |
0–30 دقيقة |
| متوسطة | 9–12 | >1 إلى <7 أيام |
>30 دقيقة إلى <24 ساعة |
| خطيرة | 3–8 | >7 أيام | >24 ساعة |
يمكن تصنيف إصابات الدماغ إلى فئات بسيطة ومعتدلة وخطيرة.[12] صنف مقياس غلاسكو للغيبوبة (GCS)، وهو النظام الأكثر شيوعا لتصنيف شدة الإصابات الدماغية الرضية، مستوى الوعي لدى الشخص على مقياس من 3-15 على أساس الكلام، والحركة، وفتح العين كرد فعل للمحفزات.[14] وبشكل عام، تم الاتفاق على أن الإصابات الدماغية الرضية التي يكون GCS من 13 أو أعلى تكون بسيطة، ومن 9-12 متوسطة، و8 أو أقل خطيرة.[3][8][15]
وتوجد نظم مماثلة للأطفال الصغار.[8] ومع ذلك، فإن نظام تصنيف GCS لديه قدرة محدودة على التنبؤ بالنتائج. ولذلك، تستخدم أنظمة التصنيف الأخرى مثل الأنظمة المبينة في الجدول للمساعدة في تحديد الشدة. ويستخدم النموذج الحالي الذي وضعته وزارة الدفاع وإدارة شؤون المحاربين القدماء المعايير الثلاثة من GCS بعد الإنعاش، ومدة فقدان ذاكرة ما بعد الصدمة (PTA)، وفقدان الوعي (LOC).[13] كما تم اقتراح استخدام التغييرات التي تظهر على التصوير العصبي، مثل التورم، والآفات البؤرية، أو الإصابة المنتشرة كوسيلة للتصنيف.[2] كما يوجد أيضًا مقاييس التدرج لتصنيف شدة الإصابة البسيطة، وتسمى عادة ارتجاج. وتستخدم هذه المقاييس مدة فقدان الوعي، وفقدان ذاكرة ما بعد الصدمة، وأعراض الارتجاج الأخرى.[16]
السمات المرضية
[عدل]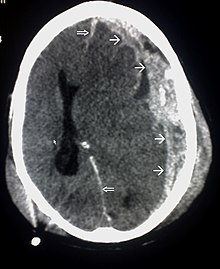
كما توجد أنظمة لتصنيف إصابات الدماغ الرضية من خلال خصائصها المرضية.[12] يمكن أن تكون الآفات خارج المحور، (تحدث داخل الجمجمة ولكن خارج الدماغ) أو داخل المحور (تحدث داخل أنسجة المخ).[17] ويمكن أن يكون الضرر بؤريًا مقتصرا على مناطق محددة، أو منتشرًا موزعًا بطريقة أكثر عمومية.[18] ومع ذلك، فمن الشائع وجود كلا النوعين من الإصابة في حالة معينة.[18]
تظهر الإصابة المنتشرة في التصوير العصبي مع القليل من الضرر الواضح، ولكن يمكن رؤية الآفات مع التقنيات المجهرية بعد الوفاة.[18][19] وفي أوائل الألفية الثانية، اكتشف الباحثون أن صورة الانتشار في الرنين المغناطيسي، وهي سيلة معاَلجة للتصوير بالرنين المغناطيسي تظهر مسارات المادة البيضاء، كانت أداة فعالة لعرض مدى إصابة المحور العصبي المنتشرة.[20][21] وتشمل أنواع الإصابات التي تعتبر منتشرة وذمة (تورم) وإصابة المحور العصبي المنتشرة، وهو عبارة عن حدوث الأضرار واسعة النطاق للمحاور العصبية بما في ذلك مسارات المادة البيضاء والنتوءات إلى القشرة.[22][23]
وغالبا ما تُنتِج الإصابات البؤرية أعراض تتعلق بوظائف المنطقة المتضررة.[10] وأظهرت البحوث أن المناطق الأكثر شيوعا في الإصابة بالآفات البؤرية في إصابات الدماغ الرضية غير المخترِقة هي القشرة الجبهية الحجاجية (السطح السفلي من الفص الجبهي)، والفص الصدغي الأمامي، وهي المناطق التي تشارك في السلوك الاجتماعي، وتنظيم العاطفة، والشم، وصنع القرار، ومن ثَم العجز الشائع في الحياة الاجتماعية والعاطفية وفي الحكم على الأشياء الذي يحدث بعد الإصابات المعتدلة والخطيرة.[24][25][26][27] قد تحدث أيضًا أعراض مثل الخزل الشقي أو فقدان القدرة على الكلام عندما يكون الضرر في المناطق الأقل شيوعا مثل المناطق الحركية أو مناطق اللغة، على التوالي.[28][29]
واحدة من أنواع الإصابات البؤرية هي التهتك الدماغي، وتحدث عندما يتم قطع الأنسجة أو تمزقها.[30] وهذا التمزق شائع في القشرة الجبهية الحجاجية على وجه الخصوص، بسبب النتوءات العظمية الموجودة على حافة الجمجمة الداخلية فوق العينين.[24] وهناك إصابة مماثلة هي الرضة الدماغية (كدمات في أنسجة المخ)، حيث يمتزج الدم بين الأنسجة.[15] في المقابل، لا يختلط الدم في حالة النزف داخل القحف مع الأنسجة.[30]
الأورام الدموية، هي أيضًا إصابات بؤرية، وهي عبارة عن تجمعات من الدم في أو حول الدماغ يمكن أن تنتج عن النزف.[3] النزيف المخي هو آفة داخل المحور نفسه حيث تنزف أنسجة المخ نفسها. بينما تشمل الآفات خارج المحور الورم الدموي فوق الجافية، الورم الدموي تحت الجافية، ونزف تحت العنكبوتية، والنزيف داخل البطين.[31] ينطوي الورم الدموي فوق الجافية على نزيف في المنطقة بين الجمجمة والأم الجافية، الغشاء الخارجي من الأغشية الثلاثة المحيطة الدماغ.[3] وفي الورم الدموي تحت الجافية، يحدث النزيف بين الأم الجافية والأم العنكبوتية.[15] بينما ينطوي نزف تحت العنكبوتية على النزيف في الفضاء بين الغشاء الأم العنكبوتية والأم الحنون.[15] ويحدث النزيف داخل البطين عندما يكون هناك نزيف في الجهاز البطيني.[31]
العلامات والأعراض
[عدل]
تعتمد الأعراض على نوع الإصابة الدماغية الرضية (منتشرة أو بؤرية) وجزء الدماغ الذي يتأثر.[33] وغالبًا ما يستمر فقدان الوعي لفترة أطول بالنسبة للأشخاص الذين يعانون من إصابات في الجانب الأيسر من الدماغ من أولئك الذين يعانون من إصابات على الجانب اليمين.[7] وتعتمد الأعراض أيضًا على شدة الإصابة. مع الإصابة الدماغية الرضية البسيطة، قد يبقى المريض واعيًا أو قد يفقد الوعي لبضع ثوان أو دقائق.[34] وتشتمل الأعراض الأخرى للإصابة الدماغية الرضية المتوسطة على الصداع، والقيء، والغثيان، وعدم التنسيق الحركي، والدوار، وصعوبة التوازن،[35] وعدم وضوح الرؤية أو العيون المتعبة، أو الطنين في الأذنين، أو الطعم السيء في الفم، أو التعب، أو الخمول والتغيرات في أنماط النوم.[34] وتشمل الأعراض الإدراكية والعاطفية: التغييرات السلوكية أو المزاجية، والارتباك، ومشاكل في الذاكرة، والتركيز، والانتباه، والتفكير.[34] وقد تكون أعراض الإصابة الدماغية الرضية البسيطة موجودة أيضًا في الإصابات المتوسطة والخطيرة.[34]
قد يكون لدى الشخص المصاب بإصابة دماغية رضية متوسطة أو شديدة صداع لا يزول، أو قيء متكرر، أو غثيان، أو تشنجات، أو عدم القدرة على الانتباه أو توسع أحد الحدقتين أو كليهما، أو التلعثم في الكلام، أو فقدان القدرة على الكلام (صعوبات في العثور على الكلمات)، أو عسر التلفظ (ضعف العضلات الذي يسبب الكلام المختلط)، أو ضعف أو خدر في الأطراف، أو فقدان تآزرية العضلات، أو الارتباك، أو الأرق، أو الهياج.[34]
ومن الأعراض الشائعة على المدى الطويل للإصابات المتوسطة إلى شديدة الخطورة: التغيرات في السلوك الاجتماعي اللائق، والعجز في الحكم الاجتماعي، والتغيرات الإدراكية، وخاصة المشاكل التي تحتاج إلى انتباه مستمر، وسرعة المعالجة، والأداء التنفيذي.[27][36][37][38][39] كما تحدث اللامفرداتية (ضعف الانسجام النفسي، وعدم القدرة على تحديد وفهم ومعالجة ووصف العواطف) في 60.9٪ من الأفراد المصابين.[40] ويترتب على العجز المعرفي والاجتماعي عواقب طويلة الأجل فيما يتعلق بالحياة اليومية للأشخاص الذين يعانون من إصابات دماغية رضية معتدلة إلى شديدة الخطورة، ولكن يمكن التحسن عن طريق إعادة التأهيل المناسبة.[39][41][42][43]
عندما يكون الضغط داخل القحف (الضغط داخل الجمجمة) مرتفع جدًا، يمكن أن يكون مميتًا.[44] وتشمل علامات زيادة الضغط داخل القحف انخفاض مستوى الوعي، والشلل أو الضعف على جانب واحد من الجسم، وتوسع الحدقة التي لا تنقبض استجابةً للضوء أو تكون استجابتها بطيئة جدًا.[44] ويعد ثالوث كوشينغ (بطء معدل ضربات القلب مع ارتفاع ضغط الدم واكتئاب الجهاز التنفسي) مظهرًا كلاسيكيًا لارتفاع الضغط داخل القحف.[3] كما أن تفاوت الحدقتين (عدم تساوي حجم الحدقتين) هو علامة أخرى على خطورة الإصابة.[32] وأيضًا الوضع غير الطبيعي بأن تأخذ الأطراف أوضاعًا معينة نتيجة الإصابة المنتشرة الشديدة أو ارتفاع الضغط داخل القحف هو علامة مشؤومة.[3]
قد يكون لدى الأطفال الصغار المصابين بإصابات متوسطة إلى شديدة الخطورة بعض هذه الأعراض، ولكن التواصل معهم يكون صعبًا.[45] وتشمل العلامات الأخرى التي تظهر في الأطفال الصغار: البكاء المستمر، وعدم القدرة على مواساتهم، والفتور، ورفض الرضاعة أو تناول الطعام،[45] والتهيج.[3]
الأسباب
[عدل]وتشمل الأسباب الأكثر شيوعا للإصابات الدماغية الرضية في الولايات المتحدة العنف، وحوادث النقل، والبناء، والرياضة.[35][46] كما أن الدراجات النارية من الأسباب الرئيسية، وتزداد أهميتها في البلدان النامية حيث تقل أهمية الأسباب الأخرى.[47] وتشير التقديرات إلى أن هناك ما يتراوح بين 1.6 و 3.8 مليون إصابة دماغية كل عام تحدث نتيجة للأنشطة الرياضية والترفيهية في الولايات المتحدة.[48]
في الأطفال الذين تتراوح أعمارهم بين سنتين إلى أربعة، يكون السقوط هو السبب الأكثر شيوعًا لإصابتهم، بينما في الأطفال الأكبر سنًا، تتنافس الحوادث المرورية مع السقوط في المكانة.[49]
الإصابات الدماغية الرضية هي ثالث أكثر الإصابات شيوعًا الناجمة عن العنف ضد الأطفال.[50] ويسبب سوء المعاملة 19٪ من حالات إصابات الدماغ الرضية لدى الأطفال، ومعدل الوفيات أعلى بين هذه الحالات.[51]
وعلى الرغم من أن الرجال يتعرضون لهذه الإصابات ضعف ما تتعرض له النساء. إلا أن العنف المنزلي يعتبر سببًا آخر لها،[52] وكذلك الحوادث المتعلقة بالعمل والصناعة.[53] كما أن الأسلحة النارية[7] والإصابات الناجمة عن الانفجارات[54] هي أسباب أخرى، وتعتبر السبب الرئيسي للوفاة والإعاقة في مناطق الحرب.[55] ووفقًا لما ذكره الممثل بيل باسكرل، فإن الإصابات الدماغية الرضية هي «توقيع إصابة الحروب في العراق وأفغانستان».[56]
وهناك تكنولوجيا واعدة تُسمى تفعيل الارتجاع البيولوجي لمخطط كهربية الدماغ الموجه بواسطة قاعدة البيانات (activation database-guided EEG biofeedback)، الذي تم توثيقه لاستعادة قدرة الذاكرة السمعية للإصابة الدماغية لرفع أداء مجموعة التحكم.[57][58]
الآلية
[عدل]القوى الفيزيائية
[عدل]
يسهم نوع، واتجاه، وقوة، ومدة القوى في خصائص وشدة الإصابة.[2] وتشمل القوى التي قد تسهم في حدوث الإصابة القوى المزوية، وقوى الدوران، وقوة القص، والانزلاق.[30]
حتى في حالة عدم وجود تأثير، تسارع أو تباطؤ الرأس يمكن أن يسبب الإصابة. ومع ذلك في معظم الحالات يكون السبب فيها مزيج من الصدمة والتسارع.[30] وتسمى القوى التي تنطوي على اصطدام الرأس أو ضربه بشيء ما بالقوة المتصلة أو تأثير التحميل، وهي السبب في معظم الإصابات البؤرية، بينما يطلق على حركة الدماغ داخل الجمجمة القوة غير المتصلة أو التحميل بالقصور الذاتي، وعادة ما يسبب إصابات منتشرة.[12] ويسبب الهز العنيف للرضع الذي يسبب متلازمة الرضيع المهزوز إصابات منتشرة.[60] في تأثير التحميل، ترسل القوة موجات صادمة من خلال الجمجمة والدماغ، مما يؤدي إلى تلف الأنسجة.[30] ويمكن أيضا أن تدمر الموجات الصادمة الناجمة عن إصابات الاختراق الأنسجة على طول مسار القذيفة، مما يضاعف الأضرار الناجمة عن القذيفة نفسها.[15]
قد تحدث الأضرار مباشرة تحت موقع الصدمة، أو قد تحدث على الجانب المقابل لها (إصابة الضربة ورجع الضربة على التوالي).[59] فعندما يؤثر جسم متحرك على الرأس الثابت، تكون إصابات الضربة نموذجية،[61] في حين أن إصابات رجع الضربة تنتج عادة عندما يضرب الرأس المتحرك جسم ثابت.[62]
الإصابة الأولية والثانوية
[عدل]
لا يموت نسبة كبيرة من الناس الذين قُتِلوا بسبب رضة دماغية على الفور، ولكن بالأحرى بعد أيام إلى أسابيع من وقوع الحدث.[63] وتتدهور الحالة في حوالي 40٪ من المرضى بدلا من التحسن بعد دخول المستشفى.[64] إصابات الدماغ الأولية (الضرر الذي يحدث في لحظة الصدمة عند تمدد وانضغاط وتمزق الأنسجة والأوعية الدموية) ليست كافية لتفسير هذا التدهور. بدلا من ذلك، فإن السبب هو الإصابة الثانوية، وهي عبارة عن مجموعة معقدة من العمليات الخلوية والتسلسلات الكيميائية الحيوية التي تحدث خلال دقائق إلى أيام بعد الرضة.[65] ويمكن أن تفاقم هذه العمليات الثانوية بشكل كبير من الضرر الناجم عن الإصابة الأولية،[55] وتكون مسؤولة عن عدد كبير من وفيات الإصابات الدماغية الرضية التي تحدث في المستشفيات.[32]
وتشمل حوادث الإصابة الثانوية تلف الحاجز الدموي الدماغي، وإفراز مواد تسبب الالتهاب، وزيادة الجذور الكيميائية الحرة، الإفراز المفرط عن حمض الجلوتاميك العصبي، وتدفق أيونات الكالسيوم والصوديوم إلى الخلايا العصبية، واختلال وظيفة الميتوكوندريا.[55] وقد تنفصل المحاور العصبية المصابة عن أجسام الخلايا في المادة البيضاء في الدماغ نتيجة للإصابة الثانوية[55] التي قد تقتل تلك الخلايا العصبية. وهناك عوامل أخرى في الإصابة الثانوية، مثل التغيرات في تدفق الدم إلى الدماغ في صورة نقص التروية (عدم كفاية تدفق الدم)، ونقص الأكسجين الدماغي (عدم كفاية الأكسجين في الدماغ)، والوذمة الدماغية (تورم في الدماغ)، وارتفاع الضغط داخل القحف (الضغط داخل الجمجمة).[66] قد يرتفع الضغط داخل القحف بسبب التورم أو تأثير الكتلة الناتجة من الآفة، مثل النزف.[44] ونتيجة لذلك، يتم تقليل ضغط التروية الدماغية (ضغط تدفق الدم في الدماغ)، ويحدث نقص في التروية.[32][67] عندما يكون الضغط داخل الجمجمة مرتفع جدًا، قد يسبب موت الدماغ أو فتقها، حيث يتم ضغط أجزاء من الدماغ من قِبَل الهياكل الموجودة في الجمجمة.[44] وهناك جزء ضعيف بشكل خاص من الجمجمة عرضة للتلف مما يسبب ورم دموي خارج الجافية هو الجنيحي (pterion)، الذي يقع فيه الشريان السحائي الأوسط، والذي يتلف بسهولة مع الكسور التي تحدث في الجنيحي. ولأن الجنيحي ضعيف جدا، فمن السهل إصابته بسهولة، وقد يكون الكسر ثانوي لإصابة أجزاء أخرى من الجمجمة حيث تنتشر القوى المؤثرة إلى الجنيحي.
التشخيص
[عدل]
يُشتبه في التشخيص على أساس ظروف الآفة والأدلة السريرية، وأبرزها الفحص العصبي، على سبيل المثال التحقق مما إذا كانت الحدقة تتقلص استجابةً للضوء أم لا، وتعيين مقياس غلاسكو للغيبوبة.[15] يساعد التصوير العصبي في تحديد التشخيص، وتوقع سير المرض، وفي تحديد العلاجات اللازمة.[68]
الاختبار الإشعاعي المفضل في حالة الطوارئ هو التصوير المقطعي المحوسب (CT)؛ فهو سريع، ودقيق، ومتاح على نطاق واسع.[69] ويمكن إجراء عمليات المسح المقطعي في وقت لاحق لتحديد ما إذا كانت الإصابة قد تطورت.[2]
يمكن للتصوير بالرنين المغناطيسي أن يُظهر المزيد من التفاصيل عن التصوير المقطعي، كما يمكنه إضافة معلومات عن النتيجة المتوقعة على المدى الطويل.[15] وهو أكثر فائدة من التصوير المقطعي للكشف عن خصائص الإصابة مثل إصابة المحور العصبي المنتشرة في المدى الطويل.[2] ومع ذلك، لا يستخدم التصوير بالرنين المغنطيسي في حالات الطوارئ لعدة أسباب منها عدم فعاليته النسبية في الكشف عن النزف والكسور، واكتسابه الطويل للصور، وعدم إمكانية وصول المريض للجهاز، وعدم توافقه مع العناصر المعدنية المستخدمة في الرعاية في حالات الطوارئ.[15] وهناك بديل للتصوير بالرنين المغناطيسي منذ عام 2012 هو تتبع الألياف عالية الوضوح (HDFT).[70]
ويمكن استخدام تقنيات أخرى لتأكيد تشخيص معين. فلا تزال الأشعة السينية تستخدم لصدمات الرأس، ولكن الأدلة تشير إلى أنها ليست مفيدة؛ حيث أن إصابات الرأس إما بسيطة بحيث لا تحتاج التصوير أو شديدة بما فيه الكفاية التي تتطلب التصوير المقطعي الأكثر دقة.[69] ويمكن استخدام تصوير الأوعية الدموية للكشف عن أمراض الأوعية الدموية عند وجود عوامل الخطر مثل إصابات الرأس المخترِقة.[2] ويستطيع التصوير الوظيفي قياس تدفق الدم الدماغي أو الأيض لاستنتاج نشاط الخلايا العصبية في مناطق معينة، مما قد يساعد على التنبؤ بالنتيجة.[71] ويمكن أيضًا استخدام تخطيط أمواج الدماغ والدوبلر عبر الجمجمة. أكثر التدابير حساسية حتى الآن هو التخطيط الدماغي الكمي، الذي وثق قدرة 80٪ إلى 100٪ في التمييز بين المصابين العاديين والمصابين بإصابات دماغية رضية.[72][73]
يمكن القيام بالتقييم العصبي النفسي لتقييم العواقب الإدراكية طويلة الأجل، والمساعدة في التخطيط لإعادة التأهيل.[68]
الوقاية
[عدل]
وبما أن أحد الأسباب الرئيسية للإصابات الدماغية الرضية هي حوادث السيارات، فإن منعها أو تحسين عواقبها يمكن أن يقلل من حدوث وخطورة الإصابة. في الحوادث، يمكن تقليل الضرر عن طريق استخدام أحزمة الأمان، ومقاعد سلامة الأطفال،[48] وخوذات الدراجات النارية،[74] ووجود قضبان لفة ووسائد هوائية.[30] وتوجد برامج تعليمية لتخفيض عدد الحوادث.[68] وبالإضافة إلى ذلك، يمكن إدخال تغييرات على قوانين السياسة العامة والسلامة؛ وتشمل: قيود على السرعة، وقواعد حزام الأمان والخوذة، والممارسات الهندسية للطرق.[55]
كما تمت مناقشة التغييرات في الممارسات الشائعة في مجال الرياضة. فقد يقلل زيادة استخدام الخوذ من حدوث الإصابة.[55] ونظرًا لإمكانية تكرارا اصطدام الرأس بالكرة أثناء ممارسة كرة القدم مما قد يسبب إصابات تراكمية للدماغ، تم اقترح فكرة إدخال ملابس واقية لللاعبين.[75] كما أن تحسين تصميم المعدات يمكن أن تعزز السلامة؛ حيث تقلل ليونة كرات البيسبول من خطر الإصابة في الرأس،[76] ووضع القواعد ضد أنواع الاتصال الخطرة، كما في كرة القدم الأمريكية.[76]
كما يمكن تجنب الوقوع عن طريق تثبيت قضبان في الحمامات والدرابزين على السلالم، وإزالة مخاطر التعثر مثل رمي السجاد؛، أو تثبيت بوابات السلامة في أعلى وأسفل الدرج حول الأطفال الصغار.[48] كما أن الملاعب ذات الأسطح التي تمتص الصدمات مثل النشارة أو الرمال تمنع أيضًا إصابات الرأس.[48] ومنع العنف ضد الأطفال وسيلة أخرى، كما توجد برامج لمنع متلازمة الرضيع المهزوز من خلال التوعية بمخاطر هز الأطفال.[51] وأيضًا سلامة السلاح، بما في ذلك حفظ البنادق مفرغة ومقفلة، هو تدبير وقائي آخر.[77] ولم تكن الدراسات المتعلقة بأثر القوانين التي تهدف إلى التحكم في الوصول إلى الأسلحة في الولايات المتحدة كافية لتحديد فعاليتها التي تمنع عدد الوفيات أو الإصابات.[78]
وقد أسفرت الأبحاث السريرية والمخبرية الأخيرة التي قام بها جراح الأعصاب جوليان بايلز، الحائز على دكتوراه في الطب، وزملاؤه من جامعة فرجينيا الغربية، عن أوراق تبين أن المكملات الغذائية بأوميغا 3 (omega-3 DHA) توفر الحماية ضد تلف الدماغ البيوكيميائي الذي يحدث بعد الإصابة الرضية.[79] ووُجِدَ أن الفئران التي تم إعطائها DHA قبل إحداث إصابة رضية لها قد عانت من زيادات في اثنين من العلامات الرئيسية لتلف الدماغ (APP وcaspase-3)، بالمقارنة مع الفئران التي لم تُعطى DHA.[80] «إن إمكانية DHA في توفير فوائد وقائية للدماغ ضد الإصابة الرضية تبدو واعدة، وتتطلب المزيد من التحقيق. المفهوم الأساسي للمكملات الغذائية اليومية بـ DHA له آثار هائلة على الصحة العامة، حتى مع الأشخاص المعرضين لخطر الإصابة الرضية بنسبة كبيرة؛ حيث يمكن إعطاؤهم كمية زائدة منه مسبقا لتوفير الحماية من الآثار الحادة للإصابة الدماغية الرضية».[81]
وعلاوة على ذلك، تم إثبات أن الأسيتيل سيستئين يقلل من آثار التدمير الناجم عن إصابة الدماغ البسيطة والإصابات العصبية في الجنود، وذلك من خلال تجربة حديثة أجراها الجيش الأمريكي.[82] وقد أظهرت دراسات حيوانية متعددة أيضًا فعاليته في الحد من الأضرار المرتبطة مع إصابات الدماغ الرضية المتوسطة أو إصابة العمود الفقري، وأيضًا إصابات الدماغ الناجمة عن نقص التروية. وعلى وجه الخصوص، قد ثبت من خلال دراسات متعددة أن الأستيل سيستئين يحد بشكل كبير من خسائر الخلايا العصبية وتحسين النتائج المعرفية والعصبية المرتبطة بهذه الأحداث الصادمة. وقد استُخدم الأسيتيل سيستئين بأمان لعلاج الجرعة الزائدة من الباراسيتامول لأكثر من أربعين عامًا، ويستخدم على نطاق واسع في طب الطوارئ.
العلاج
[عدل]من المهم بدء العلاج في حالات الطوارئ خلال ما يسمى «الساعة الذهبية» بعد الإصابة.[83] ومن المرجح أن يتلقى الأشخاص الذين يعانون من إصابات متوسطة إلى شديدة العلاج في وحدة العناية المركزة، يليها جناح جراحة الأعصاب.[84] ويعتمد العلاج على مرحلة الانتعاش للمريض. في المرحلة الحادة يكون الهدف الرئيسي للعاملين في المجال الطبي هو استقرار حالة المريض والتركيز على منع المزيد من الإصابات؛ للقيام بعكس الضرر الأولي الناجم عن الصدمة.[84] إعادة التأهيل هو العلاج الرئيسي للمرحلة ما قبل الحادة والمراحل المزمنة.[84] وقد تم اقتراح المبادئ التوجيهية السريرية الدولية بهدف توجيه القرارات في العلاج، كما هو محدد عن طريق الفحص الموثوق للأدلة الحالية.[2]
المرحلة الحادة
[عدل]تم تجهيز بعض المرافق للتعامل مع الإصابات الدماغية الرضية بشكل أفضل من غيرها، وتشمل التدابير الأولية نقل المرضى إلى مركز العلاج المناسب.[44][85] وسواء أثناء النقل أو في المستشفى، فإن الاهتمام الرئيسي هو ضمان وجود إمدادات الأكسجين المناسبة، والحفاظ على تدفق الدم الكافي إلى الدماغ، والسيطرة على الضغط داخل الجمجمة؛[3] حيث أن ارتفاع الضغط داخل الجمجمة يحرم الدماغ من تدفق الدم الذي تكون في أمس الحاجة إليه،[86] ويمكن أن يتسبب في فتق الدماغ المميت. وتشمل الطرق الأخرى لمنع الضرر علاج الإصابات الأخرى ومنع التشنجات.[15][68] كما تدعم بعض البيانات استخدام المعالجة بالأكسجين عالي الضغط لتحسين النتائج.[87]
التصوير العصبي مفيد للكشف عن ارتفاع الضغط داخل القحف.[88] ولكن هناك طريقة أكثر دقة لقياسه وهي وضع القسطرة في البطين الدماغي،[32] وتلك الطريقة لها فائدة إضافية هي السماح بصرف السائل النخاعي، مما يساعد على تقليل الضغط في الجمجمة.[32] قد يكون علاج ارتفاع الضغط داخل الجمجمة بسيط، مثل إمالة سرير المريض واستقامة الرأس؛ لتعزيز تدفق الدم من خلال عروق الرقبة. وكثيرا ما تستخدم المهدئات والمسكنات والمواد المحصرة للنواقل العصبية.[44] وقد يحسن المحلول مفرط التوتر من ارتفاع الضغط داخل الجمجمة عن طريق خفض كمية المياه الدماغية (التورم)، على الرغم من أنه يتم استخدامه بحذر لتجنب الاختلالات في الكهارل أو قصور القلب.[2] كما يبدو أن المانيتول، ومدر البول الاسموزي[2] تكون فعالة على حد سواء في خفض الضغط المرتفع داخل الجمجمة.[89][90][91] ومع ذلك، هناك بعض المخاوف قد أثيرت بشأن بعض الدراسات التي أجريت.[92] فمدرات البول والأدوية التي تزيد من كمية البول للحد من السائل الزائد في النظام، يمكن أن تستخدم لعلاج الضغط العالي داخل القحف، ولكن قد تسبب نقص حجم الدم (عدم كفاية حجم الدم).[32] كما أن فرط التنفس (التنفس بسرعة وحجم أكبر) يقلل من مستويات ثاني أكسيد الكربون ويسبب انقباض الأوعية الدموية. وهذا يقلل من تدفق الدم إلى الدماغ ويقلل الضغط، ولكنه يحتمل أن يسبب نقص التروية،[3][32][93] يرتبط العلاج بالكورتيكوستيرويد مع زيادة خطر الموت، ولذلك فمن المستحسن أن لا تعطى بشكل روتيني.[94]
يمكن استخدام التنبيب والتهوية الميكانيكية لضمان إمدادات الأكسجين المناسبة وتوفير مجرى هواء آمن.[68] ويمكن الوقاية من انخفاض ضغط الدم، الذي له نتيجة مدمرة في إصابات الدماغ الرضية، عن طريق إعطاء السوائل الوريدية للحفاظ على ضغط الدم الطبيعي. قد يؤدي عدم الحفاظ على ضغط الدم إلى عدم كفاية تدفق الدم إلى الدماغ.[15] ويمكن الاحتفاظ بضغط الدم عند مستوى عال بشكل مصطنع تحت ظروف خاضعة للرقابة عن طريق ضخ نورإبينفرين أو عقاقير مماثلة؛ مما يساعد على الحفاظ على النضح الدماغي.[95] كما يتم تنظيم درجة حرارة الجسم بعناية؛ لأن زيادة درجة الحرارة تثير احتياجات الأيض في الدماغ، مما يحتمل حرمانه من المواد المغذية.[96] ومن الشائع حدوث تشنجات. وفي حين أنه يمكن أن علاجها بالبنزوديازيبينات، إلا أن هذه الأدوية تستخدم بحذر؛ لأنها يمكن أن تثبط التنفس وتقلل ضغط الدم.[44] مرضى الإصابات الدماغية الرضية هم أكثر عرضة للآثار الجانبية، وقد يحدث تفاعلا عكسيا، أو يكونوا حساسين بشكل مفرط لبعض المواد الدوائية.[84] وتستمر متابعة علامات التدهور خلال العلاج مثل انخفاض مستوى الوعي.[2][3]
قد تسبب إصابات الدماغ الرضية مجموعة من المضاعفات الخطيرة التي تشمل اضطراب النظم القلبي[97] والوذمة الرئوية العصبية.[98] ويجب معالجة هذه الظروف بشكل مناسب واستقرارها كجزء من الرعاية الأساسية لهؤلاء المرضى.
يمكن القيام بالجراحة في حالة الإصابات الخطيرة أو للتخلص من الأشياء التي اخترقت الدماغ. وتعتبر الإصابات التي تسبب تكون كتلة تضغط ما حولها، مثل الكدمات أو الورم الدموي (التي تحرك الهياكل الموجودة داخل الجمجمة) حالات طوارئ ويتم إزالتها جراحيا.[15] وبالنسبة للأورام الدموية داخل الجمجمة، يمكن إزالة الدم الذي تم جمعه باستخدام ملقط، أوعن طريق الشفط، أو قد يتم طرده بالماء.[15] يبحث الجراحون عن نزف الأوعية الدموية ويسعون للسيطرة على النزيف.[15] في إصابات اختراق الدماغ، يتم التخلص من الأنسجة التالفة جراحيًا، وقد تكون هناك حاجة إلى حج القحف،[15] عن طريق إزالة جزء من الجمجمة، لإزالة قطع الجمجمة المكسورة أو الأشياء المغروسة في الدماغ.[99] يتم تنفيذ حج القحف لإزالة الضغط بشكل روتيني في الفترة القصيرة جدا التالية للإصابة خلال عمليات علاج الورم الدموي، حيث يتم إزالة جزء من الجمجمة مؤقتا (حج القحف لإزالة الضغط الأولي).[100] بينما حج القحف لإزالة الضغط الذي يتم إجرائه بعد ساعات أو أيام من الإصابة من أجل السيطرة على الضغوط العالية داخل الجمجمة (حج القحف لإزالة الضغط الثانوي) لم يُظهر تحسن في النتيجة في بعض التجارب، بل يمكن أن يصاحبه آثار جانبية شديدة.[2][100]
المرحلة المزمنة
[عدل]
وبمجرد استقرار الحالة طبيًا، يمكن نقل الأشخاص إلى وحدة إعادة التأهيل في المركز الطبي أو إلى مستشفى تأهيل مستقلة.[84] وتهدف إعادة التأهيل إلى تحسين الوظيفة المستقلة في المنزل وفي المجتمع والمساعدة على التكيف مع الإعاقة،[84] وقد أثبتت فعاليتها العامة عندما أجراها فريق من المهنيين الصحيين المتخصصين في إصابات الرأس.[101] أما بالنسبة لأي شخص لديه إعاقة عصبية، فإن النهج متعدد التخصصات هو المفتاح لتحقيق أفضل النتائج. ومن المرجح أن يكون أطباء العلاج الطبيعي أو أطباء الأعصاب هم الطاقم الطبي الرئيسي المعني، ولكن وفقًا للشخص، قد يكون هناك أطباء من التخصصات الطبية الأخرى أيضًا. وسوف تكون المهن الصحية المتحالفة مثل العلاج الطبيعي، والعلاج أمراض النطق واللغة، والعلاج بإعادة التأهيل المعرفي، والعلاج المهني ضرورية لتقييم الوظيفة وتصميم أنشطة إعادة التأهيل لكل شخص. كما أن علاج الأعراض العصبية والنفسية مثل الضائقة العاطفية والاكتئاب الإكلينيكي قد يتضمن أخصائيين في الصحة النفسية، مثل المعالجين، وعلماء النفس، والأطباء النفسيين. في حين يمكن لأطباء علم النفس والأعصاب أن يساعدوا على تقييم وعلاج العجز المعرفي.[84]
بعد الخروج من وحدة علاج إعادة التأهيل للمرضى المحجوزين، يمكن إعطاء الرعاية في العيادات الخارجية. وستكون هناك حاجة إلى إعادة التأهيل المجتمعي لنسبة عالية من الناس، بما في ذلك التأهيل المهني، وهذا العمل الداعم يطابق متطلبات العمل لقدرات العامل.[102] قد يحتاج الأشخاص الذين يعانون من إصابات دماغية رضية ولا يستطيعون العيش بشكل مستقل أو مع عائلة إلى الرعاية في مرافق المعيشة المدعومة مثل منازل المجموعات.[102] وتوفر الرعاية المؤقتة، بما في ذلك المراكز النهارية والمرافق الترفيهية للمعوقين، إجازة لمقدمي الرعاية، وأنشطة للأشخاص الذين يعانون من المرض.[102]
يمكن أن يساعد العلاج الدوائي على إدارة المشاكل النفسية أو السلوكية.[103] ويُستخدَم الدواء أيضًا للسيطرة على الصرع ما بعد الصدمة. ومع ذلك لا يُنصح بالاستخدام الوقائي لمكافحة الصرع.[104] في الحالات التي يكون فيها الشخص طريح الفراش بسبب انخفاض الوعي، أو يجب أن يبقى على كرسي متحرك بسبب مشاكل التنقل، أو لديه أي مشكلة أخرى تؤثر بشكل كبير على قدرات الرعاية الذاتية، يكون تقديم الرعاية والتمريض أمر حاسم. إن منهج التدخل الأكثر توثيقا في البحوث هو تنشيط نهج الارتجاع البيولوجي لتخطيط أمواج الدماغ الموجه بقاعدة بيانات، والذي أظهر تحسينات كبيرة في قدرات الذاكرة للشخص المصاب، والتي تفوق بكثير الطرق التقليدية (الاستراتيجيات، والحواسيب، والتدخلات الدوائية). وقد تم توثيق مكاسب قدرها 2.61 انحراف معياري.
توقع سير المرض
[عدل]تتفاقم حالة المرض مع شدة الإصابة.[105] ومعظم الإصابات تكون بسيطة ولا تسبب إعاقة دائمة أو طويلة الأجل؛ ومع ذلك، فإن جميع مستويات الخطورة لديها القدرة على إحداث إعاقة كبيرة طويلة الأمد.[106] ويعتقد أن الإعاقة الدائمة تحدث في 10٪ من الإصابات البسيطة، و66٪ من الإصابات المتوسطة، و100٪ من الإصابات الشديدة.[107] يتم شفاء معظم الحالات المتوسطة تمامًا في غضون ثلاثة أسابيع، وتقريبا جميع الأشخاص من ذوي الإصابات البسيطة تكون قادرة على العيش بشكل مستقل والعودة إلى وظائفهم، على الرغم من أن جزء منهم يكون لديهم إعاقات معرفية واجتماعية بسيطة.[77] أكثر من 90٪ من الناس من ذوي الإصابات المتوسطة الشدة قادرون على العيش بشكل مستقل، على الرغم من أن بعضهم يتطلب المساعدة في بعض المجالات مثل القدرات البدنية، والتوظيف، والإدارة المالية.[77] بينما معظم الناس الذين يعانون من إصابة مغلقة شديدة في الرأس إما يموتون أو يتم شفائهم لدرجة تكفي للعيش بشكل مستقل. وما بينهم هو أقل شيوعا.[2] ولأن الغيبوبة ترتبط ارتباطا وثيقا بالخطورة، فهي مؤشر قوي للنتائج السيئة.[3]
يختلف التشخيص اعتمادًا على شدة وموقع الإصابة، والوصول إلى العلاج الفوري المتخصص. يضاعف نزف تحت العنكبوتية عدد الوفيات تقريبا.[108] ويرتبط الورم الدموي تحت الجافية مع نتائج سيئة وزيادة الوفيات، في حين أنه من المتوقع مع الورم الدموي فوق الجافية أن يكون له نتائج جيدة إذا تلقى المصاب الجراحة بسرعة.[68] وقد يصاحب إصابة المحور العصبي المنتشرة غيبوبة مع نتائج سيئة وخطيرة.[2] بعد المرحلة الحادة، يتأثر سير المرض بدرجة كبيرة بمشاركة المريض في النشاط الذي يعزز الشفاء، والذي بالنسبة لمعظم المرضى يتطلب الوصول إلى خدمة إعادة التأهيل المكثفة والمتخصصة. قياس الاستقلال الوظيفي هو وسيلة لتتبع التقدم ودرجة الاستقلال خلال إعادة التأهيل.[109]
وترتبط المضاعفات الطبية بتوقعات سيئة لسير المرض. ومن الأمثلة على ذلك انخفاض ضغط الدم، ونقص الأكسجة (انخفاض تشبع الأكسجين في الدم)، وانخفاض ضغوط نضح الدماغ.[2][68] تؤثر خصائص المريض أيضًا على التشخيص. وتشمل العوامل التي يعتقد أنها تزيد الأمر سوءا إدمان بعض المواد مثل العقاقير غير المشروعة والكحول، والعمر أكثر من ستين أو أقل من عامين (في الأطفال الذين هم أصغر سنا في وقت الإصابة قد يكون شفاء بعض القدرات أبطأ).[68] وتشمل التأثيرات الأخرى التي قد تؤثر على الشفاء: القدرة الفكرية قبل الإصابة، واستراتيجيات التكيف، وسمات الشخصية، والبيئة الأسرية، ونظم الدعم الاجتماعي، والظروف المالية.[110]
ومن المعروف أن الرضا عن الحياة ينخفض بالنسبة للأفراد المصابين بإصابات دماغية رضية على الفور بعد الصدمة، ولكن الأدلة أظهرت أن أدوار الحياة، والعمر، والأعراض الاكتئابية تؤثر على مسار رضا الحياة مع مرور الوقت.[111]
المضاعفات
[عدل]
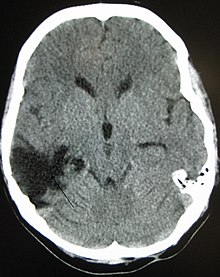
تحسن وظيفة الجهاز العصبي يحدث عادة لمدة سنتين أو أكثر بعد الإصابة. ولسنوات عديدة، كان يُعتقد أن الشفاء كان أسرع خلال الأشهر الستة الأولى، ولكن ليس هناك دليل على دعم ذلك. ويتعافى الأطفال بشكل أفضل في الإطار الزمني الفوري، بينما يستغرق التحسن فترات أطول.[3]
المضاعفات هي مشاكل طبية بارزة قد تنشأ نتيجة للإصابات الدماغية الرضية. وتختلف نتائج إصابات الدماغ الرضية على نطاق واسع في النوع والمدة، وتشمل مضاعفات جسدية، ومعرفية، وعاطفية، وسلوكية. يمكن أن تسبب الإصابة آثارًا طويلة الأمد أو دائمة على الوعي، مثل الغيبوبة، والموت الدماغي، والحالة الخضرية الدائمة (حيث يصبح المرضى غير قادرين على تحقيق حالة من اليقظة للتفاعل مع المحيطين)،[113] مع الحد الأدنى من الوعي (حيث يُظهرالمرضى علامات الحد الأدنى من الوعي بالذات أو بالبيئة).[114][115] كما يمكن أن يسبب الرقود لفترات طويلة مضاعفات بما في ذلك قُرح الفراش، والالتهاب الرئوي، وغيرها من العدوى، ومتلازمة الاختلال العضوي المتعدد،[84] والخثار الوريدي العميق، والذي يمكن أن يسبب الانصمام الرئوي.[15] وتشمل الإصابات التي يمكن أن تتبع كسور الجمجمة وإصابات الاختراق: التهاب السحايا والخراجات.[84] بينما تشمل المضاعفات التي تتضمن الأوعية الدموية: التشنج الوعائي، حيث تنقبض الأوعية وتقيد تدفق الدم، وتكوّن أم الدم، حيث يضعف جانب الوعاء الدموي وينتفخ للخارج على شكل بالون، والسكتة الدماغية.[84]
وتشمل اضطرابات الحركة التي قد تتطور بعد الإصابة الدماغية الرضية: الرعاش، والرنح (حركات العضلات غير المنسقة)، والرمع العضلي (تقلصات تشبه الصدمة في العضلات)، وفقدان نطاق الحركة والسيطرة.[84] ويزداد خطر الصرع التالي للرض مع شدة الرضة (الصورة في اليسار) ويزداد بشكل خاص مع أنواع معينة من صدمات الدماغ مثل الكدمات الدماغية أو الورم الدموي.[107] الأشخاص الذين يعانون من التشنجات المبكرة، تلك التي تحدث في غضون أسبوع من الإصابة، لديهم خطر متزايد من الصرع التالي للرضة (النوبات المتكررة التي تحدث بعد أكثر من أسبوع من الصدمة الأولية).[116] كما قد يفقد أو يعاني المصابون من تغير البصر أو السمع أو الشم.[3]
قد تحدث اضطرابات هرمونية ثانوية لقصور النخامية على الفور أو بعد سنوات من الإصابة في 10 إلى 15٪ من المرضى. ويشير تطور مرض السكري الكاذب أو شذوذ الكهارل مباشرة بعد الإصابة إلى الحاجة للقيام بفحص صموي شامل. وقد تتطور علامات وأعراض قصور النخامية، ويتم فحصها في البالغين المصابين بإصابات متوسطة الخطورة أو الإصابات البسيطة التي تكون مصاحَبة بتشوهات في التصوير التشخيصي. وقد يطور الأطفال الذين يعانون من إصابات الرأس المتوسطة إلى الشديدة أيضًا قصور النخامية. ويجب أن يتم الفحص خلال من 3 إلى 6 أشهر، ثم بعد 12 شهر من الإصابة، ولكن قد تحدث مشكلات بعد وقت أطول.[117]
ويشمل العجز المعرفي الذي يمكن أن يتبع الإصابة الدماغية الرضية ضعف الانتباه، وتعطل البصيرة والحكم والفكر، وانخفاض سرعة المعالجة، والتشتت، والعجز في الوظائف التنفيذية مثل التفكير المجرد والتخطيط وحل المشاكل وتعدد المهام.[118] فقدان الذاكرة هو الضعف الإدراكي الأكثر شيوعا بين مصابي الرأس، ويحدث في 20-79٪ من الناس الذين يعانون من رضة مغلقة في الرأس اعتمادًا على الشدة.[119] وقد يعاني الأشخاص المصابون أيضًا من صعوبة في فهم أو إنتاج اللغة المنطوقة أو المكتوبة، أو صعوبات مع جوانب أكثر دقة من التواصل مثل لغة الجسد.[84] ويمكن أن تشمل متلازمة ما بعد الارتجاج المخي، وهي مجموعة من الأعراض الدائمة التي يعاني منها المريض في حالة الإصابة المعتدلة، مشاكل جسدية، ومعرفية، وعاطفية، وسلوكية، مثل الصداع، والدوخة، وصعوبة التركيز، والاكتئاب.[3] وقد يكون للإصابات الدماغية الرضية المتعددة تأثير تراكمي.[115] كما أن الشخص الذي يتلقى ارتجاجًا ثانيًا قبل أن تلتئم أعراض الإصابة الأولى يكون معرضًا لخطر الإصابة بحالة نادرة جدًا ولكنها مميتة تسمى متلازمة الأثر الثاني، حيث يتضخم المخ بشكل كارثي حتى بعد الضربة البسيطة، مع حدوث نتائج قاتلة أو إعاقات. يصاب حوالي واحد من كل خمسة ملاكمين بإصابات الدماغ الرضية المزمنة، والتي تسبب خلل معرفي، وسلوكي، وإعاقات جسدية.[120] ويصيب خرف ارتجاج الدماغ، وهو شكل حاد من إصابات الدماغ الرضية المزمنة، الملاكمين في المقام الأول بعد سنوات من مهنة الملاكمة. ومن أعراضه عادة: الخرف، ومشاكل الذاكرة، والشلل الرعاش.[121]
قد تسبب الإصابات الدماغية الرضية مشاكل عاطفية أو اجتماعية أو سلوكية، وتغيرات في الشخصية.[122][123][124][125] وقد تشمل هذه الحالات عدم الاستقرار العاطفي، والاكتئاب، والقلق، والهوس الخفيف، والهوس، واللامبالاة، والتهيج، ومشاكل في الحكم الاجتماعي، وضعف مهارات المحادثة.[122][125][126] ويبدو أن الإصابات الدماغية الرضية تسبب اضطرابات نفسية للناجين بما في ذلك اضطراب الوسواس القهري، وتعاطي المخدرات، والاكتئاب الجزئي، والاكتئاب السريري، والاضطراب ثنائي القطب، واضطرابات القلق.[127] وتكون فكرة الانتحار شائعة في المرضى الذين يعانون من الاكتئاب بعد الإصابات الدماغية الرضية، حيث يزداد معدل الانتحار بين هؤلاء الأشخاص من 2 إلى 3 أضعاف.[128] ومن الأعراض الاجتماعية والسلوكية التي يمكن أن تتبع الإصابة: عدم القدرة على السيطرة على الغضب، والاندفاع، والوهن، والنشاط الجنسي غير اللائق، وانعدام المخالطة الاجتماعية، والتغيرات في الشخصية.[122][124][125][129]
وللإصابات الدماغية الرضية أيضًا تأثير كبير على سير العمل في النظم الأسرية.[130] إن مقدمي الرعاية لأفراد الأسرة والناجين من الإصابة كثيرا ما تتغير أدوارهم ومسؤولياتهم الأسرية بعد الإصابة، مما يخلق تغييرا كبيرا ويضغط على نظام الأسرة. وتشمل التحديات النموذجية التي تقابلها الأسر التي تتعافى من الإصابة: الإحباط ونفاد الصبر مع بعضهما البعض، وفقدان الأرواح والعلاقات السابقة، وصعوبة تحديد الأهداف المعقولة، وعدم القدرة على حل المشاكل بشكل فعال كأسرة، وزيادة مستوى الضغط والتوتر الأسري، والتغيرات في العلاقات العاطفية ، والرغبة الساحقة في العودة إلى وضع ما قبل الإصابة. وبالإضافة إلى ذلك، وقد تُظهر الأسر أداء أقل فعالية في المجالات التي تشمل التكيف، وحل المشكلات، والاتصال. وقد ثبت أن نماذج التعليم النفسي وتقديم المشورة فعالة في التقليل من اضطراب الأسرة.[131]
علم الوبائيات
[عدل]
تعد إصابات الدماغ الرضية سببًا رئيسيًا للوفاة والعجز في جميع أنحاء العالم،[133] وتمثل مشكلة اجتماعية، واقتصادية، وصحية على مستوى العالم.[2] وهي السبب الأول لحدوث الغيبوبة.[134] وتلعب دورًا رئيسيًا في الإعاقة الناتجة من الرضة،[68] وهي السبب الرئيسي لتلف الدماغ لدى الأطفال والشباب.[7] وهي المسؤولة عن الإعاقة لسنوات طويلة في أوروبا أكثر من أي سبب آخر.[2] كما تلعب دورًا هامًا في نصف الوفيات الناجمة عن الإصابات الرضية.[15]
تختلف نتائج تواتر كل مستوى من الشدة على أساس التعاريف والطرق المستخدمة في الدراسات. وقدرت دراسة لمنظمة الصحة العالمية أن ما بين 70- 90٪ من إصابات الرأس التي تتلقى العلاج تكون بسيطة،[135] ووجدت دراسة أمريكية أن الإصابات المعتدلة والشديدة تمثل 10٪ من الإصابات الدماغية الرضية.[64]
وتختلف نسبة الإصابة حسب العمر، والجنس، والمنطقة، وعوامل أخرى.[136] وتتباين نتائج حالات الإصابة وانتشارها في الدراسات الوبائية بناء على عدة عوامل من بينها درجات الشدة التي يتم تضمينها، وما إذا كانت الوفيات مدرجة، وما إذا كانت الدراسة مقتصرة على الأشخاص في المستشفيات، وموقع الدراسة.[7] ومن الصعب تحديد معدل الإصابة البسيطة سنويًا، ولكن قد يكون 100-600 شخص لكل 100,000.[55]
الوفيات
[عدل]في الولايات المتحدة، يقدر معدل الوفيات بنسبة 21٪ بعد 30 يوم من الإصابة.[85] ووجدت دراسة عن جنود حرب العراق أن الإصابات الشديدة تسبب وفيات بنسبة 30-50٪.[55] وانخفضت الوفيات بسبب تحسن العلاجات ونظم إدارة الصدمات الرضية في المجتمعات الغنية بما فيه الكفاية لتوفير خدمات الطوارئ والجراحة العصبية الحديثة.[96] وانخفضت نسبة الذين يموتون بعد دخولهم المستشفى من النصف تقريبا في سبعينات القرن العشرين إلى حوالي الربع في بداية القرن ال 21.[68] وقد أدى هذا الانخفاض في معدل الوفيات إلى زيادة مصاحبة في عدد الأشخاص الذين يعانون من إعاقات ناتجة عن الإصابة.[137]
وتسهم العوامل البيولوجية، والسريرية، والديموغرافية في احتمالية أن تكون الإصابة مميتة.[132] وبالإضافة إلى ذلك، تعتمد النتيجة بشكل كبير على سبب إصابة الرأس. ففي الولايات المتحدة، يكون معدل البقاء على قيد الحياة للمرضى الذين يعانون من إصابات الدماغ الرضية المرتبطة بالسقوط 89٪، في حين أن 9٪ فقط من المرضى الذين يعانون من الإصابة المرتبطة بالأسلحة النارية يستطيعون البقاء على قيد الحياة.[138] الأسلحة النارية هي السبب الأكثر شيوعًا للإصابات الدماغية الرضية المميتة في الولايات المتحدة، تليها حوادث المركبات، ثم السقوط.[132] ويعتبر 75٪ من بين الوفيات الناجمة عن الأسلحة النارية هي حالات انتحار.[132]
وتزداد نسبة حدوث إصابات دماغية رضية في العالم على الصعيد العالمي، ويرجع ذلك إلى حد كبير إلى زيادة استخدام المركبات في البلدان المنخفضة والمتوسطة الدخل.[2] وفي البلدان النامية، ازداد استخدام السيارات بشكل أسرع مما يمكن إدخاله على البنية التحتية للسلامة.[55] وعلى النقيض من ذلك، فإن قوانين سلامة المركبات قد خفضّت معدلات الإصابة في البلدان ذات الدخل المرتفع،[2] والتي شهدت انخفاضا في إصابات الدماغ الرضية ذات الصلة بالمرور منذ السبعينيات.[47] يعاني حوالي مليوني شخص كل عام في الولايات المتحدة من إصابات دماغية رضية،[13] ويتم رؤية حوالي 675,000 إصابة في قسم الطوارئ،[139] وحوالي 500,000 مريض يدخلون المستشفى.[136] ويقدر معدل الإصابة بإصابات دماغية رضية سنويًا 180-250 لكل 100,000 شخص في الولايات المتحدة،[136] و281 لكل 100,000 في فرنسا، و361 لكل 100,000 في جنوب أفريقيا، و322 لكل 100,000 في أستراليا،[7] و430 لكل 100,000 في إنجلترا.[53] وفي الاتحاد الأوروبي، يقدر العدد الإجمالي السنوي للإصابات في المستشفيات والوفيات ب 235 لكل 100,000.[2]
ديموغرافيات
[عدل]وتحدث إصابات دماغية رضية في 85٪ من الأطفال المصابين بالرضة، إما وحدها أو مع إصابات أخرى.[140] ويحدث أكبر عدد من الإصابات في الأشخاص الذين تتراوح أعمارهم بين 15-24.[5][30] ولأن الإصابات الدماغية الرضية هي الأكثر شيوعا في الشباب، فإن تكاليفها للمجتمع تكون مرتفعة بسبب فقدان سنوات الإنتاج ووصولها إلى الموت والإعاقة.[2] والفئات العمرية الأكثر تعرضًا لخطر الإصابة هي الأطفال الذين تتراوح أعمارهم بين 5 و9 سنوات، والبالغون الذين تزيد أعمارهم عن 80 عاما،[105] وأعلى معدلات الوفاة والإدخال إلى المستشفيات بسبب إصابات الدماغ الرضية تكون في الأشخاص الذين تزيد أعمارهم عن 65 عامًا.[106] وتزداد حالات الإصابة المرتبطة بالسقوط في بلدان العالم الأول مع تزايد عدد السكان؛ وبالتالي ازداد متوسط عمر المصابين بإصابات في الرأس.[2]
وبغض النظر عن العمر، فإن معدلات حدوث إصابات الدماغ الرضية أعلى في الذكور.[30] فعدد الرجال المعرضين للإصابة ضعف عدد النساء، ومعرضون لخطر إصابات الرأس المميت بمقدار أربعة أضعاف،[105] ويمثل الذكور ثلثي الإصابات في مرحلة الطفولة والمراهقة.[141] ومع ذلك، عندما تتناسب معدلات حدوث الإصابة مع شدة الإصابة، فيبدو أن النساء تصاب بدرجة أكثر سوءا من الرجال.[86]
ويبدو أن الوضع الاجتماعي والاقتصادي يؤثر أيضا على معدلات الإصابة؛ حيث أن الأشخاص ذوي الحد الأدنى من التعليم والعمالة، وانخفاض الوضع الاجتماعي والاقتصادي معرضون لمخاطر أكبر.[7]
التاريخ
[عدل]
إصابة الرأس موجودة في الأساطير القديمة التي قد تعود إلى ما قبل التاريخ المسجل.[142] وتشير الجماجم التي عُثِر عليها في قبور المعارك مع ثقوب حفرت فوق خطوط الكسر إلى أنه قد تم استخدام نقب الجمجمة لعلاج إصابات الدماغ الرضية في العصور القديمة.[143] عرف علماء بلاد الرافدين القديمة إصابات الرأس وبعض آثارها، بما في ذلك التشنجات، والشلل، وفقدان البصر أو السمع أو الكلام.[144] ويصف بردية إدوين سميث، الذي كُتب في حوالي 1650-1550 قبل الميلاد، إصابات الرأس المختلفة وأعراضها ويصنفها على أساس مظهرها وقابليتها للعلاج.[145] وعرف الأطباء اليونانيون القدامى، بما في ذلك أبقراط، الدماغ على أنه مركز الفكر، ربما بسبب تجربتهم مع إصابات الرأس الرضية.[146]
وواصل الجراحون في العصور الوسطى وعصر النهضة ممارسة نقب الجمجمة لإصابات الرأس.[146] وفي العصور الوسطى، وصف الأطباء أيضًا أعراض إصابات الرأس، وأصبح مصطلح «ارتجاج» أكثر انتشارا.[147] وتم وصف أعراض الارتجاج لأول مرة بشكل منهجي في القرن السادس عشر من قِبَل بيرنغاريو دا كاربي.[146]
وقد اقتُرح لأول مرة في القرن الثامن عشر أن سبب الأمراض التي تحدث بعد الإصابات الدماغية الرضية هو الضغط داخل الجمجمة أكثر منها تلف الجمجمة. وقد تأكدت هذه الفرضية في نهاية القرن التاسع عشر، ثم تم اقتراح فتح الجمجمة كعلاج لتخفيف الضغط.[143]
في القرن التاسع عشر، لوحظ أن الإصابات الدماغية الرضية ترتبط بتطور الذهان.[148] ونشأ نقاش في ذلك الوقت حول ما إذا كانت متلازمة ما بعد الارتجاج بسبب اضطراب أنسجة المخ أو العوامل النفسية.[147] ولا تزال المناقشة مستمرة حتى اليوم.

ولعل الحالة الأولى التي تم الإبلاغ عنها عن تغير الشخصية بعد إصابة الدماغ هي فينس غيج، الذي نجا من حادث دخل فيه قضيب حديد كبير من خلال رأسه، مما أدى إلى تدمير أحد الفصوص الأمامية أو كليهما؛ وقد تم الإبلاغ عن العديد من حالات تغيير الشخصية بعد إصابات الدماغ منذ ذلك الحين.[24][26][27][36][37][41][149][150]
شهد القرن العشرين تقدم التكنولوجيات التي حسنت من العلاج والتشخيص مثل تطوير أدوات التصوير بما في ذلك التصوير المقطعي المحوسب، والتصوير بالرنين المغناطيسي، وأيضًا التصوير مصفوف الانتشار في القرن الحادي والعشرين. وقد تم اعتماد إدخال مراقبة الضغط داخل الجمجمة في الخمسينيات مع بداية «العصر الحديث» من إصابة الرأس.[96][151] حتى القرن العشرين، كان معدل وفيات إصابات الدماغ الرضية مرتفعًا، وكان إعادة التأهيل غير شائع. وأدت التحسينات في الرعاية المقدمة خلال الحرب العالمية الأولى إلى خفض معدل الوفيات وجعلت إعادة التأهيل ممكنة.[142] ومن المحتمل أن تكون المرافق المخصصة لإعادة تأهيل إصابات الدماغ الرضية قد أُنشئت لأول مرة خلال الحرب العالمية الأولى.[142] وقد تسببت المتفجرات المستخدمة في الحرب العالمية الأولى في العديد من إصابات الانفجار. وسمح عدد كبير من الإصابات الناتجة عنها للباحثين معرفة المزيد عن وظائف الدماغ.[152] وتشكل الإصابات الناجمة عن الانفجار مشاكل شائعة في عودة المحاربين القدامى من العراق وأفغانستان. وتبين البحوث أن أعراض مثل هذه الإصابات هي إلى حد كبير نفس أعراض الإصابات الناتجة من ضربة فيزيائية للرأس.[153]
في السبعينيات، زاد الوعي بإصابات الدماغ الرضية كمشكلة صحية عامة.[154] وقد تم إحراز قدر كبير من التقدم منذ ذلك الحين في أبحاث إصابات الدماغ الرضية،[96] مثل اكتشاف إصابات الدماغ الأولية والثانوية.[143] وشهدت التسعينات تطور ونشر مبادئ توجيهية موحدة للعلاج، مع بروتوكولات لمجموعة من القضايا مثل الأدوية وعلاج الضغط داخل القحف.[96] ولقد حسنت الأبحاث منذ أوائل التسعينيات من البقاء على قيد الحياة بعد الإصابة،[143] وكان يُعرف ذلك العِقد باسم «عِقد الدماغ» للتقدم الذي تم تحقيقه في أبحاث الدماغ.[155]
الأبحاث
[عدل]الأدوية
[عدل]لم يتم الموافقة بعد على دواء لوقف تطور الإصابة الأولية إلى الإصابة الثانوية.[55] ويُقدِم تنوع الأحداث المرضية الفرص لإيجاد العلاجات التي تتداخل مع عمليات التلف.[2] وأصبحت طرق الحماية العصبية لتقليل الإصابة الثانوية موضوع الاهتمام بعد الإصابات الدماغية الرضية. ومع ذلك، فإن التجارب على مواد الاختبار التي يمكن أن توقف هذه الآليات الخلوية قد لاقت الفشل إلى حد كبير.[2] على سبيل المثال، كان هناك اهتمام بشأن تبريد الدماغ المصاب. ومع ذلك، فإن مراجعة كوكرين عام 2014 لم تجد ما يكفي من الأدلة لمعرفة ما إذا كانت مفيدة أم لا.[156] ووجد استعراض عام 2016 أن الحفاظ على درجة الحرارة طبيعية أو منخفضة يبدو مفيد في البالغين ولكن ليس في الأطفال.[157]
وبالإضافة إلى ذلك، أظهرت الأدوية، مثل مضادات مستقبل NMDA التي لها القدرة على وقف التسلسلات الكيميائية الحيوية، نتائج واعدة في التجارب على الحيوانات، ولكنها فشلت في التجارب السريرية.[96] ويمكن أن تعزى هذه الإخفاقات إلى عوامل من بينها الأخطاء في تصميم التجارب أو عدم كفاية مادة واحدة لمنع مجموعة من عمليات الإصابة الموجودة في الإصابة الثانوية.[96]
وتشمل المواضيع الأخرى للبحث الفحوصات على المانيتول،[158] وديكساميتازون،[159] وبروجسترون،[160] وزينون،[161] وباربيتورات،[162] والمغنيسيوم، [163] ومحصرات قنوات الكالسيوم،[164] ومنبهات PPAR-γ،[165][166] وكركومينويدز،[167] وإيثانول،[168] ومضادات NMDA،[96] والكافيين.[169]
الإجراءات
[عدل]بالإضافة إلى طرائق التصوير التقليدية، هناك العديد من الأجهزة التي تساعد على رصد إصابات الدماغ وتسهيل البحوث. يسمح Microdialysis بأخذ العينات الجارية من السائل خارج الخلية لتحليل المواد الأيضية التي قد تشير إلى نقص التروية أو استقلاب الدماغ، مثل الجلوكوز، والجلسرين، والجلوتامات.[170][171] وتستخدم أنظمة مراقبة الأكسجين داخل المتن المخي (Licox أو Neurovent-PTO) بشكل روتيني في الرعاية العصبية في الولايات المتحدة.[172] وهناك نموذج غير جائر يسمى CerOx مازال قيد التطوير.[173]
ومن المقرر أيضًا إجراء البحوث لتوضيح العوامل المرتبطة بنتائج الإصابات الدماغية الرضية، وتحديد الحالات التي يكون من الأفضل إجراء عمليات التصوير المقطعي المحوسب والإجراءات الجراحية لها.[174]
وقد تم تقييم العلاج بالأكسجين عالي الضغط كإضافة على العلاج بعد الإصابة. ولا تبرر نتائج استعراض كوكرين المنهجي لعام 2012 الاستخدام الروتيني للعلاج بالأكسجين عالي الضغط لعلاج الأشخاص الذين يتعافون من إصابات الدماغ.[175] وأفاد هذا الاستعراض أيضًا أنه لم يتم إجراء سوى عدد قليل من التجارب العشوائية ذات الشواهد في وقت الاستعراض، وكثير منها كان لديه مشاكل منهجية وتقارير سيئة.[175] العلاج بالأكسجين عالي الضغط للإصابات الدماغية الرضية مثير للجدل، ويحتاج للمزيد من الأدلة لتحديد ما إذا كان له دور.[175][176]
نفسيًا
[عدل]واعتبارًا من عام 2010، كان يتم دراسة استخدام مقياس التتبع البصري التنبؤي لتحديد إصابات الدماغ الرضية الخفيفة. في اختبارات التتبع البصري، تظهر وحدة العرض المحمولة على الرأس مع القدرة على تتبع العين لكائن يتحرك في نمط منتظم. يكون الأشخاص دون إصابات الدماغ قادرين على تتبع الجسم المتحرك مع حركات عين سلسة وفي المسار الصحيح. يتطلب الاختبار كل من الانتباه والذاكرة العاملة التي هي وظائف صعبة للأشخاص الذين يعانون من إصابات خفيفة في الدماغ. والسؤال الذي يُجرى دراسته، هو ما إذا كانت أخطاء مسار تتبع النظر التي تعرضها نتائج الاختبار للأشخاص المصابين بإصابات الدماغ ترجع إلى الهدف المتحرك.[177]
انظر أيضًا
[عدل]المصادر
[عدل]- ^ ا ب Rehman T, Ali R, Tawil I, Yonas H (2008). "Rapid progression of traumatic bifrontal contusions to transtentorial herniation: A case report". Cases journal. ج. 1 ع. 1: 203. DOI:10.1186/1757-1626-1-203. PMC:2566562. PMID:18831756. مؤرشف من الأصل في 2015-09-23.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link) صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ ا ب ج د ه و ز ح ط ي يا يب يج يد يه يو يز يح يط ك كا كب كج كد Maas AI، Stocchetti N، Bullock R (أغسطس 2008). "Moderate and severe traumatic brain injury in adults". Lancet Neurology. ج. 7 ع. 8: 728–41. DOI:10.1016/S1474-4422(08)70164-9. PMID:18635021.
- ^ ا ب ج د ه و ز ح ط ي يا يب يج يد Parikh S، Koch M، Narayan RK (2007). "Traumatic brain injury". International Anesthesiology Clinics. ج. 45 ع. 3: 119–35. DOI:10.1097/AIA.0b013e318078cfe7. PMID:17622833.
- ^ Chapman SB، Levin HS، Lawyer SL (1999). "Communication problems resulting from brain injury in children: Special issues of assessment and management". Communication Disorders Following Traumatic Brain Injury. East Sussex: Psychology Press. ص. 235–36. ISBN:0-86377-724-4. مؤرشف من الأصل في 2020-04-06. اطلع عليه بتاريخ 2008-11-13.
- ^ ا ب Collins C، Dean J (2002). "Acquired brain injury". Occupational Therapy and Physical Dysfunction: Principles, Skills and Practice. Edinburgh: Churchill Livingstone. ص. 395–96. ISBN:0-443-06224-2. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-13.
- ^ ا ب "Care of the critically ill patient with penetrating head injury". Critical Care Nursing Clinics of North America. ج. 18 ع. 3: 321–32. سبتمبر 2006. DOI:10.1016/j.ccell.2006.05.006. PMID:16962454.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|الؤلف=تم تجاهله (مساعدة) - ^ ا ب ج د ه و ز ح ط Hannay HJ، Howieson DB، Loring DW، Fischer JS، Lezak MD (2004). "Neuropathology for neuropsychologists". Neuropsychological Assessment. Oxford [Oxfordshire]: Oxford University Press. ص. 158–62. ISBN:0-19-511121-4.
- ^ ا ب ج Jennett B (مايو 1998). "Epidemiology of head injury". Archives of Disease in Childhood. ج. 78 ع. 5: 403–06. DOI:10.1136/adc.78.5.403. PMC:1717568. PMID:9659083. مؤرشف من الأصل في 2020-04-06.
- ^ McCaffrey RJ (1997). "Special issues in the evaluation of mild traumatic brain injury". The Practice of Forensic Neuropsychology: Meeting Challenges in the Courtroom. New York: Plenum Press. ص. 71–75. ISBN:0-306-45256-1.
- ^ ا ب LaPlaca et al. (2007). p.16
- ^ Weber JT، Maas AI (2007). Weber JT (المحرر). Neurotrauma: New Insights Into Pathology and Treatment. Amsterdam: Academic Press. ص. xi. ISBN:0-444-53017-7. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-12.
- ^ ا ب ج د Saatman KE، Duhaime AC، وآخرون (2008). "Classification of traumatic brain injury for targeted therapies". Journal of Neurotrauma. ج. 25 ع. 7: 719–38. DOI:10.1089/neu.2008.0586. PMC:2721779. PMID:18627252.
- ^ ا ب ج Department of Defense and Department of Veterans Affairs (2008). "Traumatic Brain Injury Task Force". www.cdc.gov/nchs/data/icd9/Sep08TBI.pdf.
- ^ Marion (1999). p.4.
- ^ ا ب ج د ه و ز ح ط ي يا يب يج يد يه يو Valadka AB (2004). "Injury to the cranium". Trauma. New York: McGraw-Hill, Medical Pub. Division. ص. 385–406. ISBN:0-07-137069-2. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-08-15.
- ^ Hayden MG، Jandial R، Duenas HA، Mahajan R، Levy M (2007). "Pediatric concussions in sports: A simple and rapid assessment tool for concussive injury in children and adults". Child's Nervous System. ج. 23 ع. 4: 431–435. DOI:10.1007/s00381-006-0277-2. PMID:17219233.
- ^ Seidenwurm DI (2007). "Introduction to brain imaging". Fundamentals of Diagnostic Radiology. Philadelphia: Lippincott, Williams & Wilkins. ص. 53–55. ISBN:0-7817-6135-2. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-17.
- ^ ا ب ج Smith DH، Meaney DF، Shull WH (2003). "Diffuse axonal injury in head trauma". Journal of Head Trauma Rehabilitation. ج. 18 ع. 4: 307–16. DOI:10.1097/00001199-200307000-00003. PMID:16222127.
- ^ Granacher (2007). p.32.
- ^ Kraus، M.F.؛ Susmaras,T.؛ Caughlin, B.P.؛ Walker, C.J.؛ Sweeney, J.A.؛ Little, D.M. (2007). "White matter integrity and cognition in chronic traumatic brain injury: A diffusion tensor imaging study". Brain. ج. 130 ع. 10: 2508–2519. DOI:10.1093/brain/awm216. PMID:17872928.
- ^ Kumar، R.؛ Husain M؛ Gupta RK؛ Hasan KM؛ Haris M؛ Agarwal AK؛ Pandey CM؛ Narayana PA (فبراير 2009). "Serial changes in the white matter diffusion tensor imaging metrics in moderate traumatic brain injury and correlation with neuro-cognitive function". Journal of Neurotrauma. ج. 26 ع. 4: 481–495. DOI:10.1089/neu.2008.0461. PMID:19196176.
- ^ Melvin JW، Lighthall JW (2002). Accidental Injury: Biomechanics and Prevention. Berlin: Springer. ص. 280–81. ISBN:0-387-98820-3. مؤرشف من الأصل في 2017-01-10. اطلع عليه بتاريخ 2013-10-22.
brain injury biomechanics
- ^ McCrea، M. (2007). Mild Traumatic Brain Injury and Postconcussion Syndrome: The New Evidence Base for Diagnosis and Treatment (American Academy of Clinical Neuropsychology Workshop Series). New York: Oxford University Press. ISBN:978-0-19-532829-5.
- ^ ا ب ج Mattson، A. J.؛ Levin, H.S. (1990). "Frontal lobe dysfunction following closed head injury. A review of the literature". Journal of Nervous & Mental Disorders. ج. 178 ع. 5: 282–291. DOI:10.1097/00005053-199005000-00002.
- ^ Bayly، P.V.؛ Cohen, T. S.؛ Leister, E. P.؛ Ajo, D.؛ Leuthardt, E. C.؛ Genin, G. M. (2005). "Deformation of the human brain induced by mild acceleration". Journal of Neurotrauma. ج. 22 ع. 8: 845–856. DOI:10.1089/neu.2005.22.845. PMC:2377024. PMID:16083352.
- ^ ا ب Cummings، J.L. (1993). "Frontal-subcortical circuits and human behavior". Archives of Neurology. ج. 50 ع. 8: 873–880. DOI:10.1001/archneur.1993.00540080076020. PMID:8352676.
- ^ ا ب ج McDonald، S.؛ Flanagan, S.؛ Rollins, J.؛ Kinch, J (2003). "TASIT: A new clinical tool for assessing social perception after traumatic brain injury". Journal of Head Trauma Rehabilitation. ج. 18 ع. 3: 219–238. DOI:10.1097/00001199-200305000-00001. PMID:12802165.
- ^ Basso A، Scarpa MT (ديسمبر 1990). "Traumatic aphasia in children and adults: a comparison of clinical features and evolution". Cortex. ج. 26 ع. 4: 501–14. DOI:10.1016/s0010-9452(13)80300-0. PMID:1706973.
- ^ Mohr JP؛ Weiss GH؛ Caveness WF؛ وآخرون (ديسمبر 1980). "Language and motor disorders after penetrating head injury in Viet Nam". Neurology. ج. 30 ع. 12: 1273–9. DOI:10.1212/wnl.30.12.1273. PMID:7192808.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ ا ب ج د ه و ز ح Hardman JM، Manoukian A (2002). "Pathology of head trauma". Neuroimaging Clinics of North America. ج. 12 ع. 2: 175–87, vii. DOI:10.1016/S1052-5149(02)00009-6. PMID:12391630.
TBI is highest in young adults aged 15 to 24 years and higher in men than women in all age groups.
- ^ ا ب Barkley JM، Morales D، Hayman LA، Diaz-Marchan PJ (2006). "Static neuroimaging in the evaluation of TBI". Brain Injury Medicine: Principles and Practice. Demos Medical Publishing. ص. 140–43. ISBN:1-888799-93-5. مؤرشف من الأصل في 2020-03-16.
- ^ ا ب ج د ه و ز ح Ghajar J (سبتمبر 2000). "Traumatic brain injury". Lancet. ج. 356 ع. 9233: 923–29. DOI:10.1016/S0140-6736(00)02689-1. PMID:11036909.
- ^ Arlinghaus KA، Shoaib AM، Price TR (2005). "Neuropsychiatric assessment". Textbook of Traumatic Brain Injury. Washington, DC: American Psychiatric Association. ص. 63–65. ISBN:1-58562-105-6.
- ^ ا ب ج د ه "NINDS Traumatic Brain Injury Information Page". National Institute of Neurological Disorders and Stroke. 15 سبتمبر 2008. مؤرشف من الأصل في 2016-12-03. اطلع عليه بتاريخ 2008-10-27.
- ^ ا ب Kushner D (1998). "Mild traumatic brain injury: Toward understanding manifestations and treatment". Archives of Internal Medicine. ج. 158 ع. 15: 1617–24. DOI:10.1001/archinte.158.15.1617. PMID:9701095. مؤرشف من الأصل في 2012-02-10.
- ^ ا ب Stone، V.E.؛ Baron-Cohen, S.؛ Knight, R.T. (1998). "Frontal lobe contributions to theory of mind". Journal of Cognitive Neuroscience. ج. 10 ع. 5: 640–656. DOI:10.1162/089892998562942. PMID:9802997.
- ^ ا ب Kim، E. (2002). "Agitation, aggression, and disinhibition syndromes after traumatic brain injury". NeuroRehabilitation. ج. 17 ع. 4: 297–310. PMID:12547978.
- ^ Busch، R. M.؛ McBride, A.؛ Curtiss, G.؛ Vanderploeg, R. D. (2005). "The components of executive functioning in traumatic brain injury". Journal of Clinical and Experimental Neuropsychology. ج. 27 ع. 8: 1022–1032. DOI:10.1080/13803390490919263. PMID:16207623.
- ^ ا ب Ponsford، J.؛ K. Draper؛ M. Schonberger (2008). "Functional outcome 10 years after traumatic brain injury: its relationship with demographic, injury severity, and cognitive and emotional status". Journal of the International Neuropsychological Society. ج. 14 ع. 2: 233–242. DOI:10.1017/S1355617708080272. PMID:18282321.
- ^ Williams C، Wood RL (مارس 2010). "Alexithymia and emotional empathy following traumatic brain injury". J Clin Exp Neuropsychol. ج. 32 ع. 3: 259–67. DOI:10.1080/13803390902976940. PMID:19548166.
- ^ ا ب Milders، M.؛ Fuchs, S.؛ Crawford, J. R. (2003). "Neuropsychological impairments and changes in emotional and social behaviour following severe traumatic brain injury". Journal of Clinical & Experimental Neuropsychology. ج. 25 ع. 2: 157–172. DOI:10.1076/jcen.25.2.157.13642.
- ^ Ownsworth، T.؛ Fleming, J. (2005). "The relative importance of metacognitive skills, emotional status, and executive function in psychosocial adjustment following acquired brain injury". Journal of Head Trauma Rehabilitation. ج. 20 ع. 4: 315–332. DOI:10.1097/00001199-200507000-00004. PMID:16030439.
- ^ Dahlberg، C.A.؛ Cusick CP؛ Hawley LA؛ Newman JK؛ Morey CE؛ Harrison-Felix CL؛ Whiteneck GG. (2007). "Treatment efficacy of social communication skills training after traumatic brain injury: A randomized treatment and deferred treatment controlled trial". Archives of Physical Medicine & Rehabilitation. ج. 88 ع. 12: 1561–1573. DOI:10.1016/j.apmr.2007.07.033. PMID:18047870.
- ^ ا ب ج د ه و ز Salomone JP، Frame SB (2004). "Prehospital care". Trauma. New York: McGraw-Hill, Medical Pub. Division. ص. 117–8. ISBN:0-07-137069-2. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-08-15.
- ^ ا ب "Signs and Symptoms". Centers for Disease Control and Prevention, National Center for Injury Prevention and Control. 7 يوليو 2007. مؤرشف من الأصل في 2010-03-07. اطلع عليه بتاريخ 2008-10-27.
- ^ Faul M، Xu L، Wald MM، Coronado VG (2010). "Traumatic Brain Injury in the United States: Emergency Department Visits, Hospitalizations, and Deaths, 2002–2006". National Center for Injury Prevention and Control, Centers for Disease Control and Prevention. مؤرشف من الأصل في 2019-03-21. اطلع عليه بتاريخ 2013-10-22.
- ^ ا ب Reilly P. (2007). "The impact of neurotrauma on society: An international perspective". في Weber JT (المحرر). Neurotrauma: New Insights Into Pathology and Treatment. Amsterdam: Academic Press. ص. 5–7. ISBN:0-444-53017-7. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-10.
- ^ ا ب ج د "Traumatic brain injury". مراكز مكافحة الأمراض واتقائها. 2007. مؤرشف من الأصل في 2011-06-29. اطلع عليه بتاريخ 2008-10-28.
- ^ Granacher (2007). p.16.
- ^ Hunt JP، Weintraub SL، Wang YZ، Buetcher KJ (2004). "Kinematics of trauma". Trauma. New York: McGraw-Hill, Medical Pub. Division. ص. 153. ISBN:0-07-137069-2. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-08-15.
- ^ ا ب Elovic E، Zafonte R (2005). "Prevention". Textbook of Traumatic Brain Injury. Washington, DC: American Psychiatric Association. ص. 740. ISBN:1-58562-105-6.
- ^ Bay E، McLean SA (فبراير 2007). "Mild traumatic brain injury: An update for advanced practice nurses". Journal of Neuroscience Nursing. ج. 39 ع. 1: 43–51. DOI:10.1097/01376517-200702000-00009. PMID:17396538.
- ^ ا ب Comper P؛ Bisschop SM؛ Carnide N؛ وآخرون (2005). "A systematic review of treatments for mild traumatic brain injury". Brain Injury. ج. 19 ع. 11: 863–880. DOI:10.1080/02699050400025042. PMID:16296570.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ Champion، HR؛ Holcomb JB؛ Young LA (2009). "Injuries from explosions". Journal of Trauma. ج. 66 ع. 5: 1468–1476. DOI:10.1097/TA.0b013e3181a27e7f.
- ^ ا ب ج د ه و ز ح ط ي Park E، Bell JD، Baker AJ (أبريل 2008). "Traumatic brain injury: Can the consequences be stopped?". Canadian Medical Association Journal. ج. 178 ع. 9: 1163–70. DOI:10.1503/cmaj.080282. PMC:2292762. PMID:18427091.
- ^ "Pentagon Told Congress It's Studying Brain-Damage Therapy". ProPublica. مؤرشف من الأصل في 2019-05-21. اطلع عليه بتاريخ 2011-01-23.
Brave Americans who risked everything for their country and sustained traumatic brain injuries – the signature injury of the wars in Iraq and Afghanistan – deserve cognitive rehabilitation therapy to help them secure the best futures possible. It is unacceptable that the United States has been at war for nearly a decade and there is still no plan to treat these soldiers.
- ^ Thornton, K. & Carmody, D. Efficacy of Traumatic Brain Injury Rehabilitation: Interventions of QEEG-Guided Biofeedback, Computers, Strategies, and Medications, Applied Psychophysiology and Biofeedback, 2008, (33) 2, 101–124.
- ^ Thornton, K. & Carmody, D. Traumatic Brain Injury Rehabilitation: QEEG Biofeedback Treatment Protocols, Applied Psychophysiology and Biofeedback, 2009, (34) 1, 59–68.
- ^ ا ب Shaw NA (2002). "The neurophysiology of concussion". Progress in Neurobiology. ج. 67 ع. 4: 281–344. DOI:10.1016/S0301-0082(02)00018-7. PMID:12207973.
- ^ American Academy of Pediatrics: Committee on Child Abuse and Neglect (يوليو 2001). "Shaken baby syndrome: Rotational cranial injuries. Technical report". Pediatrics. ج. 108 ع. 1: 206–10. DOI:10.1542/peds.108.1.206. PMID:11433079. مؤرشف من الأصل في 2010-10-26.
- ^ Morrison AL، King TM، Korell MA، Smialek JE، Troncoso JC (1998). "Acceleration-deceleration injuries to the brain in blunt force trauma". American Journal of Forensic Medical Pathology. ج. 19 ع. 2: 109–112. DOI:10.1097/00000433-199806000-00002. PMID:9662103. مؤرشف من الأصل في 2012-02-09.
- ^ Poirier MP (2003). "Concussions: Assessment, management, and recommendations for return to activity". Clinical Pediatric Emergency Medicine. ج. 4 ع. 3: 179–185. DOI:10.1016/S1522-8401(03)00061-2. مؤرشف من الأصل (abstract) في 2011-04-28.
- ^ Sauaia A؛ Moore FA؛ Moore EE؛ وآخرون (فبراير 1995). "Epidemiology of trauma deaths: A reassessment". The Journal of Trauma. ج. 38 ع. 2: 185–93. DOI:10.1097/00005373-199502000-00006. PMID:7869433.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ ا ب Narayan RK؛ Michel ME؛ Ansell B؛ وآخرون (مايو 2002). "Clinical trials in head injury". Journal of Neurotrauma. ج. 19 ع. 5: 503–57. DOI:10.1089/089771502753754037. PMC:1462953. PMID:12042091.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ Xiong Y، Lee CP، Peterson PL (2000). "Mitochondrial dysfunction following traumatic brain injury". Head Trauma: Basic, Preclinical, and Clinical Directions. New York: John Wiley and Sons, Inc. ص. 257–80. ISBN:0-471-36015-5.
- ^ Scalea TM (2005). "Does it matter how head injured patients are resuscitated?". Neurotrauma: Evidence-based Answers to Common Questions. Thieme. ص. 3–4. ISBN:3-13-130781-1.
- ^ Morley EJ، Zehtabchi S (سبتمبر 2008). "Mannitol for traumatic brain injury: Searching for the evidence". Annals of Emergency Medicine. ج. 52 ع. 3: 298–300. DOI:10.1016/j.annemergmed.2007.10.013. PMID:18763356.
- ^ ا ب ج د ه و ز ح ط ي Zink BJ (مارس 2001). "Traumatic brain injury outcome: Concepts for emergency care". Annals of Emergency Medicine. ج. 37 ع. 3: 318–32. DOI:10.1067/mem.2001.113505. PMID:11223769.
- ^ ا ب Barr RM، Gean AD، Le TH (2007). "Craniofacial trauma". Fundamentals of Diagnostic Radiology. Philadelphia: Lippincott, Williams & Wilkins. ص. 55. ISBN:0-7817-6135-2. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-17.
- ^ "University Times » Research Notes". University of Pittsburgh. 22 مارس 2012. مؤرشف من الأصل في 2016-12-31. اطلع عليه بتاريخ 2013-11-10.
- ^ Coles JP (يوليو 2007). "Imaging after brain injury". British Journal of Anaesthesia. ج. 99 ع. 1: 49–60. DOI:10.1093/bja/aem141. PMID:17573394. مؤرشف من الأصل في 2020-03-16.
- ^ Thornton K (2000). "Exploratory Analysis: Mild Head Injury, Discriminant Analysis with High Frequency Bands (32–64 Hz) under Attentional Activation Conditions & Does Time Heal?". Journal of Neurotherapy. ج. 3 ع. 3/4: 1–10. DOI:10.1300/j184v03n03_01.
- ^ Thornton K. "Exploratory Investigation into Mild Brain Injury and Discriminant Analysis with High Frequency Bands (32–64 Hz)". Brain Injury. ج. 1999: 477–488.
- ^ Liu BC، Ivers R، Norton R، Boufous S، Blows S، Lo SK (2008). Liu BC (المحرر). "Helmets for preventing injury in motorcycle riders". Cochrane Database Syst Rev ع. 3: CD004333. DOI:10.1002/14651858.CD004333.pub3. PMID:18254047.
- ^ McCrory PR (أغسطس 2003). "Brain injury and heading in soccer". BMJ. ج. 327 ع. 7411: 351–52. DOI:10.1136/bmj.327.7411.351. PMC:1126775. PMID:12919964. مؤرشف من الأصل في 2003-08-20.
- ^ ا ب McIntosh AS، McCrory P (يونيو 2005). "Preventing head and neck injury". British Journal of Sports Medicine (Free registration required). ج. 39 ع. 6: 314–18. DOI:10.1136/bjsm.2005.018200. PMC:1725244. PMID:15911597. مؤرشف من الأصل في 2007-10-09.
- ^ ا ب ج Crooks CY، Zumsteg JM، Bell KR (نوفمبر 2007). "Traumatic brain injury: A review of practice management and recent advances". Physical Medicine and Rehabilitation Clinics of North America. ج. 18 ع. 4: 681–710. DOI:10.1016/j.pmr.2007.06.005. PMID:17967360.
- ^ Hahn RA؛ Bilukha O؛ Crosby A؛ وآخرون (فبراير 2005). "Firearms laws and the reduction of violence: a systematic review". Am J Prev Med. ج. 28 ع. 2 Suppl 1: 40–71. DOI:10.1016/j.amepre.2004.10.005. PMID:15698747.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ Mills JD، Bailes JE، Sedney CL، Hutchins H، Sears B (يناير 2011). "Omega-3 fatty acid supplementation and reduction of traumatic axonal injury in a rodent head injury model". J Neurosurg. ج. 114 ع. 1: 77–84. DOI:10.3171/2010.5.JNS08914. PMID:20635852.
- ^ Bailes JE، Mills JD (سبتمبر 2010). "Docosahexaenoic acid reduces traumatic axonal injury in a rodent head injury model". Journal of Neurotrauma. ج. 27 ع. 9: 1617–24. DOI:10.1089/neu.2009.1239. PMID:20597639.
- ^ Bailes JE، Mills JD، Hadley K (يناير 2011). "Dietary Supplementation with the Omega-3 Fatty Acid Docosahexaenoic Acid in Traumatic Brain Injury?". Neurosurgery, Epub ahead of print.
- ^ Hoffer ME، Balaban C، Slade MD، Tsao JW، Hoffer B (2013). "Amelioration of acute sequelae of blast induced mild traumatic brain injury by N-acetyl cysteine: a double-blind, placebo controlled study". PLoS ONE. ج. 8 ع. 1: e54163. DOI:10.1371/journal.pone.0054163. PMC:3553161. PMID:23372680.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Kluger, Jeffrey. "Dealing with Brain Injuries. Time Magazine, April 6, 2009, p. 57. Online: http://www.time.com/time/magazine/article/0,9171,1887856,00.html. Accessed: May 1, 2009 نسخة محفوظة 2013-08-26 على موقع واي باك مشين.
- ^ ا ب ج د ه و ز ح ط ي يا يب Office of Communications and Public Liaison (فبراير 2002). "Traumatic brain injury: Hope through research". NIH Publication No. 02-2478. National Institute of Neurological Disorders and Stroke, National Institutes of Health. مؤرشف من الأصل في 2016-12-18. اطلع عليه بتاريخ 2008-08-17.
Many patients with mild to moderate head injuries who experience cognitive deficits become easily confused or distracted and have problems with concentration and attention. They also have problems with higher level, so-called executive functions, such as planning, organizing, abstract reasoning, problem solving, and making judgments, which may make it difficult to resume pre-injury work-related activities. Recovery from cognitive deficits is greatest within the first 6 months after the injury and more gradual after that.
- ^ ا ب Greenwald BD، Burnett DM، Miller MA (مارس 2003). "Congenital and acquired brain injury. 1. Brain injury: epidemiology and pathophysiology". Archives of Physical Medicine and Rehabilitation. ج. 84 ع. 3 Suppl 1: S3–7. DOI:10.1053/apmr.2003.50052. PMID:12708551.
- ^ ا ب Moppett IK (يوليو 2007). "Traumatic brain injury: Assessment, resuscitation and early management". British Journal of Anaesthesiology. ج. 99 ع. 1: 18–31. DOI:10.1093/bja/aem128. PMID:17545555. مؤرشف من الأصل في 2009-12-23. Moppet07
- ^ Wang، F.؛ Wang، Y.؛ Sun، T.؛ Yu، HL. (يناير 2016). "Hyperbaric oxygen therapy for the treatment of traumatic brain injury: a meta-analysis". Neurol Sci. ج. 37: 693–701. DOI:10.1007/s10072-015-2460-2. PMID:26746238.
- ^ Gruen P (مايو 2002). "Surgical management of head trauma". Neuroimaging Clinics of North America. ج. 12 ع. 2: 339–43. DOI:10.1016/S1052-5149(02)00013-8. PMID:12391640.
- ^ Rickard، AC؛ Smith، JE؛ Newell، P؛ Bailey، A؛ Kehoe، A؛ Mann، C (أغسطس 2014). "Salt or sugar for your injured brain? A meta-analysis of randomised controlled trials of mannitol versus hypertonic sodium solutions to manage raised intracranial pressure in traumatic brain injury". Emergency medicine journal : EMJ. ج. 31 ع. 8: 679–83. DOI:10.1136/emermed-2013-202679. PMID:23811861.
- ^ Wakai، A؛ McCabe، A؛ Roberts، I؛ Schierhout، G (5 أغسطس 2013). "Mannitol for acute traumatic brain injury". The Cochrane database of systematic reviews. ج. 8: CD001049. DOI:10.1002/14651858.CD001049.pub5. PMID:23918314.
- ^ Burgess، S؛ Abu-Laban، RB؛ Slavik، RS؛ Vu، EN؛ Zed، PJ (أبريل 2016). "A Systematic Review of Randomized Controlled Trials Comparing Hypertonic Sodium Solutions and Mannitol for Traumatic Brain Injury: Implications for Emergency Department Management". The Annals of pharmacotherapy. ج. 50 ع. 4: 291–300. DOI:10.1177/1060028016628893. PMID:26825644.
- ^ Roberts I، Smith R، Evans S (فبراير 2007). "Doubts over head injury studies". المجلة الطبية البريطانية. ج. 334 ع. 7590: 392–94. DOI:10.1136/bmj.39118.480023.BE. PMC:1804156. PMID:17322250. مؤرشف من الأصل في 2010-04-06.
- ^ Curry، Rebecca؛ Hollingworth, Will؛ Ellenbogen, Richard G؛ Vavilala, Monica S (2008). "Incidence of hypo- and hypercarbia in severe traumatic brain injury before and after 2003 pediatric guidelines". Pediatric Critical Care Medicine. Lippincott Williams & Wilkins. ج. 9 ع. 2: 141–146. DOI:10.1097/PCC.0B013e318166870e. PMID:18477926.
- ^ Alderson، P.؛ Roberts، I. (2005). "Corticosteroids for acute traumatic brain injury". Cochrane Database Syst Rev ع. 1: CD000196. DOI:10.1002/14651858.CD000196.pub2. PMID:15674869.
- ^ Tasker، RC (2008). "Head and spinal cord trauma". في Nichols DG (المحرر). Roger's Textbook of Pediatric Intensive Care (ط. 4th). PA: Lippincott Williams & Wilkins. ص. 887–911. ISBN:978-0-7817-8275-3.
- ^ ا ب ج د ه و ز ح Marshall LF (سبتمبر 2000). "Head injury: Recent past, present, and future". Neurosurgery. ج. 47 ع. 3: 546–61. DOI:10.1097/00006123-200009000-00002. PMID:10981741.
- ^ Adams, J.P. (2010). "Non-neurological complications of brain injury". في John P. Adams؛ Dominic Bell؛ Justin McKinlay (المحررون). Neurocritical care : a guide to practical management. London: Springer. ص. 77–88. ISBN:978-1-84882-069-2.
- ^ O'Leary، R.؛ McKinlay, J. (2011). "Neurogenic pulmonary oedema". Continuing Education in Anaesthesia, Critical Care & Pain. ج. 11 ع. 3: 87–92. DOI:10.1093/bjaceaccp/mkr006.
- ^ Wilkins, Lippincott Williams (2005). Strategies for Managing Multisystem Disorders. Hagerstwon, MD: Lippincott Williams & Wilkins. ص. 370. ISBN:1-58255-423-4. مؤرشف من الأصل في 2020-03-16.
- ^ ا ب Dunn IF، Ellegala DB (2008). "Decompressive hemicraniectomy in the management of severe traumatic brain injury". Acute Brain and Spinal Cord Injury: Evolving Paradigms and Management. Informa Health Care. ص. 1–2. ISBN:1-4200-4794-9. مؤرشف من الأصل في 2020-08-17.
- ^ Turner-Stokes، Lynne؛ Pick، Anton؛ Nair، Ajoy؛ Disler، Peter B.؛ Wade، Derick T. (22 ديسمبر 2015). "Multi-disciplinary rehabilitation for acquired brain injury in adults of working age". The Cochrane Database of Systematic Reviews ع. 12: CD004170. DOI:10.1002/14651858.CD004170.pub3. ISSN:1469-493X. PMID:26694853. مؤرشف من الأصل في 2020-01-10.
- ^ ا ب ج McMillan TM، Oddy M (2000). "Service provision for social disability and handicap after acquired brain injury". Neurobehavioural Disability and Social Handicap Following Traumatic Brain Injury. East Sussex: Psychology Press. ص. 267–68. ISBN:0-86377-889-5.
- ^ Deb S، Crownshaw T (يناير 2004). "The role of pharmacotherapy in the management of behaviour disorders in traumatic brain injury patients". Brain Injury. ج. 18 ع. 1: 1–31. DOI:10.1080/0269905031000110463. PMID:14660233.
- ^ Agrawal A، Timothy J، Pandit L، Manju M (يوليو 2006). "Post-traumatic epilepsy: An overview". Clin Neurol Neurosurg. ج. 108 ع. 5: 433–9. DOI:10.1016/j.clineuro.2005.09.001. PMID:16225987.
- ^ ا ب ج Rao V، Lyketsos C (2000). "Neuropsychiatric sequelae of traumatic brain Injury". Psychosomatics. ج. 41 ع. 2: 95–103. DOI:10.1176/appi.psy.41.2.95. PMID:10749946.
- ^ ا ب Brown AW، Elovic EP، Kothari S، Flanagan SR، Kwasnica C (مارس 2008). "Congenital and acquired brain injury. 1. Epidemiology, pathophysiology, prognostication, innovative treatments, and prevention". Archives of Physical Medicine and Rehabilitation. ج. 89 ع. 3 Supplement 1: S3–8. DOI:10.1016/j.apmr.2007.12.001. PMID:18295647.
- ^ ا ب Frey LC (2003). "Epidemiology of posttraumatic epilepsy: A critical review". Epilepsia. ج. 44 ع. Supplement 10: 11–17. DOI:10.1046/j.1528-1157.44.s10.4.x. PMID:14511389. مؤرشف من الأصل في 2022-01-04.
- ^ Armin SS، Colohan AR، Zhang JH (يونيو 2006). "Traumatic subarachnoid hemorrhage: Our current understanding and its evolution over the past half century". Neurological Research. ج. 28 ع. 4: 445–52. DOI:10.1179/016164106X115053. PMID:16759448.
- ^ Chumney، Douglas؛ Nollinger، Kristen؛ Shesko، Kristina؛ Skop، Karen؛ Spencer، Madeleine؛ Newton، Roberta A. (2010). "Ability of Functional Independence Measure to accurately predict functional outcome of stroke-specific population: Systematic review" (PDF). The Journal of Rehabilitation Research and Development. ج. 47 ع. 1: 17–30. DOI:10.1682/JRRD.2009.08.0140. مؤرشف من الأصل (PDF) في 2018-06-02.
- ^ Murray ED، Buttner N، Price BH (2012). "Depression and Psychosis in Neurological Practice". Bradley's neurology in clinical practice (ط. 6th). Philadelphia, PA: Elsevier/Saunders. ج. 1. ص. 111. ISBN:1-4377-0434-4.
- ^ Juengst، SB؛ Adams، LM؛ Bogner، JA؛ Arenth، PM؛ O'Neil-Pirozzi، TM؛ Dreer، LE؛ Hart، T؛ Bergquist، TF؛ Bombardier، CH؛ Dijkers، MP؛ Wagner، AK (نوفمبر 2015). "Trajectories of life satisfaction after traumatic brain injury: Influence of life roles, age, cognitive disability, and depressive symptoms". Rehabilitation psychology. ج. 60 ع. 4: 353–64. DOI:10.1037/rep0000056. PMID:26618215.
- ^ Agrawal A، Timothy J، Pandit L، Manju M (2006). "Post-traumatic epilepsy: An overview". Clinical Neurology and Neurosurgery. ج. 108 ع. 5: 433–439. DOI:10.1016/j.clineuro.2005.09.001. PMID:16225987.
- ^ "Persistent vegetative state" في معجم دورلاند الطبي .
- ^ Schiff ND، Plum F، Rezai AR (مارس 2002). "Developing prosthetics to treat cognitive disabilities resulting from acquired brain injuries". Neurological Research. ج. 24 ع. 2: 116–24. DOI:10.1179/016164102101199576. PMID:11877893.
- ^ ا ب Kwasnica C، Brown AW، Elovic EP، Kothari S، Flanagan SR (مارس 2008). "Congenital and acquired brain injury. 3. Spectrum of the acquired brain injury population". Archives of Physical Medicine and Rehabilitation. ج. 89 ع. 3 Suppl 1: S15–20. DOI:10.1016/j.apmr.2007.12.006. PMID:18295644.
- ^ Oliveros-Juste A, Bertol V, Oliveros-Cid A (2002). "Preventive prophylactic treatment in posttraumatic epilepsy". Revista de Neurolología (بالإسبانية). 34 (5): 448–459. PMID:12040514.
- ^ Aimaretti G.؛ Ghigo E. (2007). "Should Every Patient with Traumatic Brain Injury be referred to and Endocrinologist". Nature Clinical Practice Endocrinology & Metabolism. ج. 3 ع. 4: 318–319. DOI:10.1038/ncpendmet0460.
- ^ Arlinghaus KA، Shoaib AM، Price TR (2005). "Neuropsychiatric assessment". Textbook of Traumatic Brain Injury. Washington, DC: American Psychiatric Association. ص. 59–62. ISBN:1-58562-105-6.
- ^ Hall RC، Hall RC، Chapman MJ (2005). "Definition, diagnosis, and forensic implications of postconcussional syndrome". Psychosomatics. ج. 46 ع. 3: 195–202. DOI:10.1176/appi.psy.46.3.195. PMID:15883140. مؤرشف من الأصل في 2011-09-30.
- ^ Jordan BD (2000). "Chronic traumatic brain injury associated with boxing". Seminars in Neurology. ج. 20 ع. 2: 179–85. DOI:10.1055/s-2000-9826. PMID:10946737.
- ^ Mendez MF (1995). "The neuropsychiatric aspects of boxing". International Journal of Psychiatry in Medicine. ج. 25 ع. 3: 249–62. DOI:10.2190/CUMK-THT1-X98M-WB4C. PMID:8567192.
- ^ ا ب ج Draper، K؛ Ponsford, J (2009). "Long-term outcome following traumatic brain injury: A comparison of subjective reports by those injured and their relatives". Neuropsychological Rehabilitation. ج. 19 ع. 5: 645–661. DOI:10.1080/17405620802613935. PMID:19629849.
- ^ Rutherford، GW؛ Corrigan, JD (2009). "Long-term Consequences of Traumatic Brain Injury". Journal of Head Trauma Rehabilitation. ج. 24 ع. 6: 421–423. DOI:10.1097/HTR.0b013e3181c13439. PMID:19940674.
- ^ ا ب Temkin، N؛ Corrigan, JD؛ Dikmen, SS؛ Machamer, J (2009). "Social functioning after traumatic brain injury". Journal of Head Trauma Rehabilitation. ج. 24 ع. 6: 460–467. DOI:10.1097/HTR.0b013e3181c13413. PMID:19940679.
- ^ ا ب ج Velikonja، D؛ Warriner, E؛ Brum, C (2009). "Profiles of emotional and behavioral sequelae following acquired brain injury: Cluster analysis of the Personality Assessment Inventory". Journal of Clinical and Experimental Neuropsychology. iFirst: 1–12.
- ^ Hawley، LA؛ Newman, JK (2010). "Group interactive structured treatment (GIST): a social competence intervention for individuals with brain injury". Brain Injury. ج. 24 ع. 11: 1292–97. DOI:10.3109/02699052.2010.506866.
- ^ Hesdorffer، DC؛ Rauch, SL؛ Tamminga, CA (2009). "Long-term Psychiatric Outcomes Following Traumatic Brain Injury: A Review of the Literature". Journal of Head Trauma Rehabilitation. ج. 24 ع. 6: 452–459. DOI:10.1097/htr.0b013e3181c133fd.
- ^ Fleminger S (2010). "Neuropsychiatric effects of traumatic brain injury". Psychiatr Times. ج. 27 ع. 3: 40–45. مؤرشف من الأصل في 2020-03-16.
- ^ Dockree PM، O'Keeffe FM، Moloney P، Bishara AJ، Carton S، Jacoby LL، Robertson IH (2006). "Capture by misleading information and its false acceptance in patients with traumatic brain injury". Brain. ج. 129 ع. 1: 128–140. DOI:10.1093/brain/awh664. PMID:16280354.
- ^ Kreutzer J، Stejskal T، Ketchum J، وآخرون (مارس 2009). "A preliminary investigation of the brain injury family intervention: Impact on family members". Brain Injury. ج. 23 ع. 6: 535–547. DOI:10.1080/02699050902926291. PMID:19484627.
- ^ Kreutzer J، Kolokowsky-Hayner SA، Demm SR، Meade MA (2002). "A structured approach to family intervention after brain injury". Journal of Head Trauma and Rehabilitation. ج. 17 ع. 4: 349–367. DOI:10.1097/00001199-200208000-00008.
- ^ ا ب ج د León-Carrión J، Domínguez-Morales Mdel R، Barroso y Martín JM، Murillo-Cabezas F (2005). "Epidemiology of traumatic brain injury and subarachnoid hemorrhage". Pituitary. ج. 8 ع. 3–4: 197–202. DOI:10.1007/s11102-006-6041-5. PMID:16508717.
- ^ Alves OL، Bullock R (2001). "Excitotoxic damage in traumatic brain injury". Brain injury. Boston: Kluwer Academic Publishers. ص. 1. ISBN:0-7923-7532-7. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-28.
- ^ "Coma" في معجم دورلاند الطبي .
- ^ Cassidy JD؛ Carroll LJ؛ Peloso PM؛ Borg J؛ von Holst H؛ Holm L؛ وآخرون (2004). "Incidence, risk factors and prevention of mild traumatic brain injury: Results of the WHO Collaborating Centre Task Force on Mild Traumatic Brain Injury". Journal of Rehabilitation Medicine. ج. 36 ع. Supplement 43: 28–60. DOI:10.1080/16501960410023732. PMID:15083870.
{{استشهاد بدورية محكمة}}: الوسيط غير المعروف|name-list-format=تم تجاهله يقترح استخدام|name-list-style=(مساعدة) - ^ ا ب ج D'Ambrosio R، Perucca E (2004). "Epilepsy after head injury". Current Opinion in Neurology. ج. 17 ع. 6: 731–735. DOI:10.1097/00019052-200412000-00014. PMC:2672045. PMID:15542983.
- ^ Chesnutt RM، Eisenberg JM (1999). "Introduction and background". Rehabilitation for Traumatic Brain Injury. ص. 9. ISBN:0-7881-8376-1.
- ^ Tolias C، Sgouros S (4 فبراير 2005). "Initial evaluation and management of CNS injury". eMedicine.com. مؤرشف من الأصل في 2008-09-17. اطلع عليه بتاريخ 2007-12-16.
- ^ Kindermann D, Mutter R, Pines JM. Emergency Department Transfers to Acute Care Facilities, 2009. HCUP Statistical Brief #155. Agency for Healthcare Research and Quality. May 2013. [1] نسخة محفوظة 01 ديسمبر 2016 على موقع واي باك مشين.
- ^ Carli P، Orliaguet G (فبراير 2004). "Severe traumatic brain injury in children". Lancet. ج. 363 ع. 9409: 584–85. DOI:10.1016/S0140-6736(04)15626-2. PMID:14987880.
- ^ Necajauskaite، O؛ Endziniene M؛ Jureniene K (2005). "The prevalence, course and clinical features of post-concussion syndrome in children" (PDF). Medicina (Kaunas). ج. 41 ع. 6: 457–64. PMID:15998982. مؤرشف من الأصل (PDF) في 2013-10-19.
- ^ ا ب ج Boake and Diller (2005). p.3
- ^ ا ب ج د Granacher (2007). p.1.
- ^ Scurlock JA، Andersen BR (2005). Diagnoses in Assyrian and Babylonian Medicine: Ancient Sources, Translations, and Modern Medical Analyses. Urbana: University of Illinois Press. ص. 307. ISBN:0-252-02956-9. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-08.
- ^ Sanchez GM، Burridge AL (2007). "Decision making in head injury management in the Edwin Smith Papyrus" (PDF). Neurosurgical Focus. ج. 23 ع. 1: E5. DOI:10.3171/foc.2007.23.1.5. PMID:17961064. مؤرشف من الأصل (PDF) في 2020-03-16.
- ^ ا ب ج Levin HS، Benton AL، Grossman R (1982). "Historical review of head injury". Neurobehavioral Consequences of Closed Head Injury. Oxford [Oxfordshire]: Oxford University Press. ص. 3–5. ISBN:0-19-503008-7. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-08.
- ^ ا ب Zillmer EA، Schneider J، Tinker J، Kaminaris CI (2006). "A history of sports-related concussions: A neuropsychological perspective". في Echemendia RJ (المحرر). Sports Neuropsychology: Assessment and Management of Traumatic Brain Injury. New York: The Guilford Press. ص. 21–23. ISBN:1-57230-078-7. مؤرشف من الأصل في 2020-04-06. اطلع عليه بتاريخ 2008-10-31.
- ^ Corcoran C، McAlister TW، Malaspina D (2005). "Psychotic disorders". Textbook of Traumatic Brain Injury. Washington, DC: American Psychiatric Association. ص. 213. ISBN:1-58562-105-6. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2008-11-08.
- ^ Eslinger، P. J.؛ Damasio, A. R. (1985). "Severe disturbance of higher cognition after bilateral frontal lobe ablation: patient EVR". Neurology. ج. 35 ع. 12: 1731–1741. DOI:10.1212/wnl.35.12.1731. PMID:4069365.
- ^ Devinsky، O.؛ D'Esposito, M. (2004). Neurology of Cognitive and Behavioral Disorders (Vol. 68). New York: Oxford University Press. ISBN:978-0-19-513764-4.
- ^ Marion (1999). p.3.
- ^ Jones E، Fear NT، Wessely S (نوفمبر 2007). "Shell shock and mild traumatic brain injury: A historical review". The American Journal of Psychiatry. ج. 164 ع. 11: 1641–5. DOI:10.1176/appi.ajp.2007.07071180. PMID:17974926. مؤرشف من الأصل في 2011-08-27.
- ^ Belanger، H.G.؛ Kretzmer,T.؛ Yoash-Gantz, R.؛ Pickett, T؛ Tupler, L.A (2009). "Cognitive sequelae of blast-related versus other mechanisms of brain trauma". Journal of the International Neuropsychological Society. ج. 15 ع. 1: 1–8. DOI:10.1017/S1355617708090036. PMID:19128523.
- ^ Boake and Diller (2005). p.8
- ^ Bush، George H.W. (يوليو 1990). "Project on the Decade of the Brain". مؤرشف من الأصل في 2018-09-28. اطلع عليه بتاريخ 2013-10-22.
- ^ Saxena، M؛ Andrews، PJ؛ Cheng، A؛ Deol، K؛ Hammond، N (19 أغسطس 2014). "Modest cooling therapies (35 °C to 37.5 °C) for traumatic brain injury". The Cochrane database of systematic reviews. ج. 8: CD006811. DOI:10.1002/14651858.CD006811.pub3. PMID:25135381.
- ^ Crompton، EM؛ Lubomirova، I؛ Cotlarciuc، I؛ Han، TS؛ Sharma، SD؛ Sharma، P (9 ديسمبر 2016). "Meta-Analysis of Therapeutic Hypothermia for Traumatic Brain Injury in Adult and Pediatric Patients". Critical Care Medicine: 1. DOI:10.1097/CCM.0000000000002205. PMID:27941370.
- ^ Wakai، Abel؛ Aileen McCabe؛ Ian Roberts؛ Gillian Schierhout (2013). "Mannitol for acute traumatic brain injury". The Cochrane Database of Systematic Reviews. ج. 8: –001049. DOI:10.1002/14651858.CD001049.pub5. ISSN:1469-493X. PMID:23918314.
- ^ Thal، Serge C.؛ Eva-Verena Schaible؛ Winfried Neuhaus؛ David Scheffer؛ Moritz Brandstetter؛ Kristin Engelhard؛ Christian Wunder؛ Carola Y. Förster (2013). "Inhibition of proteasomal glucocorticoid receptor degradation restores dexamethasone-mediated stabilization of the blood-brain barrier after traumatic brain injury". Critical Care Medicine. ج. 41 ع. 5: 1305–1315. DOI:10.1097/CCM.0b013e31827ca494. ISSN:1530-0293. PMID:23474678.
- ^ Wright، D. W؛ A. L Kellermann؛ V. S Hertzberg؛ وآخرون (2007). "ProTECT: a randomized clinical trial of progesterone for acute traumatic brain injury". Annals of Emergency Medicine. ج. 49 ع. 4: 391–402. DOI:10.1016/j.annemergmed.2006.07.932. ISSN:0196-0644. PMID:17011666.
- ^ Harris، Katie؛ Scott P. Armstrong؛ Rita Campos-Pires؛ Louise Kiru؛ Nicholas P. Franks؛ Robert Dickinson (2013). "Neuroprotection against traumatic brain injury by xenon, but not argon, is mediated by inhibition at the N-methyl-D-aspartate receptor glycine site". Anesthesiology. ج. 119 ع. 5: 1137–1148. DOI:10.1097/ALN.0b013e3182a2a265. ISSN:1528-1175. PMID:23867231.
- ^ Roberts، Ian؛ Emma Sydenham (2012). "Barbiturates for acute traumatic brain injury". The Cochrane Database of Systematic Reviews. ج. 12: –000033. DOI:10.1002/14651858.CD000033.pub2. ISSN:1469-493X. PMID:23235573.
- ^ Sen، Ananda P؛ Anil Gulati (2010). "Use of magnesium in traumatic brain injury". Neurotherapeutics: the journal of the American Society for Experimental NeuroTherapeutics. ج. 7 ع. 1: 91–99. DOI:10.1016/j.nurt.2009.10.014. ISSN:1878-7479. PMC:5084116. PMID:20129501.
- ^ Langham، J؛ C Goldfrad؛ G Teasdale؛ D Shaw؛ K Rowan (2003). "Calcium channel blockers for acute traumatic brain injury". Cochrane Database of Systematic Reviews ع. 4: –000565. DOI:10.1002/14651858.CD000565. ISSN:1469-493X. PMID:14583925.
- ^ Yi، Jae-Hyuk؛ Seung-Won Park؛ Nathaniel Brooks؛ Bradley T. Lang؛ Raghu Vemuganti (2008). "PPARγ agonist rosiglitazone is neuroprotective after traumatic brain injury via anti-inflammatory and anti-oxidative mechanisms". Brain Research. ج. 1244: 164–172. DOI:10.1016/j.brainres.2008.09.074. ISSN:0006-8993. PMC:2603294. PMID:18948087. مؤرشف من الأصل في 2018-06-11. اطلع عليه بتاريخ 2013-02-13.
- ^ Luo، Yumin؛ Wei Yin؛ Armando P. Signore؛ Feng Zhang؛ Zhen Hong؛ Suping Wang؛ Steven H. Graham؛ Jun Chen (2006). "Neuroprotection against focal ischemic brain injury by the peroxisome proliferator-activated receptor-γ agonist rosiglitazone". Journal of Neurochemistry. ج. 97 ع. 2: 435–448. DOI:10.1111/j.1471-4159.2006.03758.x. ISSN:0022-3042. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2013-02-13.
- ^ Liu، Yuanbin؛ Richard Dargusch؛ Pamela Maher؛ David Schubert (2008). "A broadly neuroprotective derivative of curcumin". Journal of Neurochemistry. ج. 105 ع. 4: 1336–1345. DOI:10.1111/j.1471-4159.2008.05236.x. ISSN:1471-4159. PMID:18208543.
- ^ Kelly، D. F؛ S. M Lee؛ P. A Pinanong؛ D. A Hovda (1997). "Paradoxical effects of acute ethanolism in experimental brain injury". Journal of Neurosurgery. ج. 86 ع. 5: 876–882. DOI:10.3171/jns.1997.86.5.0876. ISSN:0022-3085. PMID:9126906.
- ^ Li، W.؛ S. Dai؛ J. An؛ P. Li؛ X. Chen؛ R. Xiong؛ P. Liu؛ H. Wang؛ Y. Zhao؛ M. Zhu؛ X. Liu؛ P. Zhu؛ J.-F. Chen؛ Y. Zhou (2008). "Chronic but not acute treatment with caffeine attenuates traumatic brain injury in the mouse cortical impact model". Neuroscience. ج. 151 ع. 4: 1198–1207. DOI:10.1016/j.neuroscience.2007.11.020. ISSN:0306-4522. مؤرشف من الأصل في 2019-06-06. اطلع عليه بتاريخ 2013-02-13.
- ^ Nilsson، P؛ L Hillered؛ U Pontén؛ U Ungerstedt (1990). "Changes in cortical extracellular levels of energy-related metabolites and amino acids following concussive brain injury in rats". Journal of Cerebral Blood Flow and Metabolism: Official Journal of the International Society of Cerebral Blood Flow and Metabolism. ج. 10 ع. 5: 631–637. DOI:10.1038/jcbfm.1990.115. ISSN:0271-678X. PMID:2384536.
- ^ Vespa، Paul؛ Marvin Bergsneider؛ Nayoa Hattori؛ Hsiao-Ming Wu؛ Sung-Cheng Huang؛ Neil A Martin؛ Thomas C Glenn؛ David L McArthur؛ David A Hovda (2005). "Metabolic crisis without brain ischemia is common after traumatic brain injury: a combined microdialysis and positron emission tomography study". J Cereb Blood Flow Metab. ج. 25 ع. 6: 763–774. DOI:10.1038/sj.jcbfm.9600073. ISSN:0271-678X. PMC:4347944. PMID:15716852. مؤرشف من الأصل في 2020-03-16. اطلع عليه بتاريخ 2011-05-27.
- ^ Dengler، Julius؛ Christin Frenzel؛ Peter Vajkoczy؛ Stefan Wolf؛ Peter Horn (2011). "Cerebral tissue oxygenation measured by two different probes: challenges and interpretation". Intensive Care Medicine. ج. 37 ع. 11: 1809–1815. DOI:10.1007/s00134-011-2316-z. ISSN:1432-1238. PMID:21809108.
- ^ Rosenthal، Guy؛ Alex Furmanov؛ Eyal Itshayek؛ Yigal Shoshan؛ Vineeta Singh (2014). "Assessment of a noninvasive cerebral oxygenation monitor in patients with severe traumatic brain injury". Journal of Neurosurgery. ج. 120 ع. 4: 901–907. DOI:10.3171/2013.12.JNS131089. ISSN:1933-0693. PMID:24484228.
- ^ Yates D، Aktar R، Hill J (2007). "Assessment, investigation, and early management of head injury: Summary of NICE guidance". British Medical Journal. ج. 335 ع. 7622: 719–20. DOI:10.1136/bmj.39331.702951.47. PMC:2001047. PMID:17916856. مؤرشف من الأصل في 2009-05-03.
- ^ ا ب ج Bennett، Michael H.؛ Trytko، Barbara؛ Jonker، Benjamin (12 ديسمبر 2012). "Hyperbaric oxygen therapy for the adjunctive treatment of traumatic brain injury". The Cochrane Database of Systematic Reviews. ج. 12: CD004609. DOI:10.1002/14651858.CD004609.pub3. ISSN:1469-493X. PMID:23235612. مؤرشف من الأصل في 2019-08-31.
- ^ Rockswold SB، Rockswold GL، Defillo A (مارس 2007). "Hyperbaric oxygen in traumatic brain injury". Neurological Research. ج. 29 ع. 2: 162–72. DOI:10.1179/016164107X181798. PMID:17439701.
- ^ Maruta، J؛ Lee، SW؛ Jacobs، EF؛ Ghajar، J (أكتوبر 2010). "A unified science of concussion". Annals of the New York Academy of Sciences. ج. 1208: 58–66. DOI:10.1111/j.1749-6632.2010.05695.x. PMC:3021720. PMID:20955326.
نصوص مقتبسة
[عدل]- Boake C، Diller L (2005). "History of rehabilitation for traumatic brain injury". Rehabilitation for Traumatic Brain Injury. Oxford [Oxfordshire]: Oxford University Press. ISBN:0-19-517355-4. مؤرشف من الأصل في 2020-04-06. اطلع عليه بتاريخ 2008-11-06.
- Granacher RA (2007). Traumatic Brain Injury: Methods for Clinical & Forensic Neuropsychiatric Assessment, Second Edition. Boca Raton: CRC. ISBN:0-8493-8138-X. مؤرشف من الأصل في 2020-04-06. اطلع عليه بتاريخ 2008-11-14.
- LaPlaca MC، Simon CM، Prado GR، Cullen DR (2007). "CNS injury biomechanics and experimental models". في Weber JT (المحرر). Neurotrauma: New Insights Into Pathology and Treatment. Amsterdam: Academic Press. ISBN:0-444-53017-7. مؤرشف من الأصل في 2020-04-06. اطلع عليه بتاريخ 2008-11-10.
- Marion DW (1999). "Introduction". في Marion DW (المحرر). Traumatic Brain Injury. Stuttgart: Thieme. ISBN:0-86577-727-6. مؤرشف من الأصل في 2020-04-06. اطلع عليه بتاريخ 2008-11-28.
The original version of this article contained text from the NINDS public domain pages on TBI
روابط خارجية
[عدل]- Brain injury على مشروع الدليل المفتوح
- The Brain Injury Hub – information and practical advice to parents and family members of children with acquired brain injury
- Defense and Veterans Brain Injury Center - U.S. Department of Defense Military Health System center for traumatic brain injury
| إصابة دماغية رضية في المشاريع الشقيقة: | |
| |
